Managed care odgrywa kluczową rolę w dostarczaniu opieki zdrowotnej do zapisanych Medicaid. Z 69% beneficjentów Medicaid włączonych do kompleksowych planów opieki zarządzanej na szczeblu krajowym, plany odgrywają kluczową rolę w reagowaniu na pandemię covid-19 i w implikacjach fiskalnych dla państw., Ten brief opisuje 10 kluczowych tematów związanych z wykorzystaniem kompleksowej, opartej na ryzyku opieki zarządzanej w programie Medicaid i podkreśla Dane i trendy związane z rejestracją MCO, rozwojem płatności actuarial sound MCO capitation, carve-ins usług, łącznymi wydatkami stanowymi i federalnymi na MCOs, firmami dominującymi MCO, dostępem do dostępu do opieki oraz działaniami państwowymi i planowymi związanymi z jakością, płatnościami opierającymi się na wartości i społecznymi determinantami zdrowia., Zrozumienie tych trendów stanowi ważny kontekst dla roli MCOs w ogólnym programie Medicaid, a także podczas obecnego stanu zagrożenia zdrowia publicznego COVID-19 i związanego z nim spowolnienia gospodarczego.
w dzisiejszych czasach
Państwa projektują i zarządzają własnymi programami Medicaid zgodnie z przepisami federalnymi. Państwa określają, w jaki sposób będą świadczyć i opłacać opiekę nad beneficjentami Medicaid., Prawie wszystkie stany posiadają pewną formę zarządzania opieką-kompleksowe programy zarządzania opieką opartą na ryzyku i / lub zarządzania sprawami podstawowej opieki zdrowotnej (PCCM).1,2 według stanu na Lipiec 2019 r. 40 stanów, w tym DC, podpisało umowę z kompleksowymi, opartymi na ryzyku planami opieki zarządzanej, aby zapewnić opiekę przynajmniej niektórym beneficjentom Medicaid (Rysunek 1). Medicaid managed care organizations (MCOs) zapewnia kompleksową opiekę medyczną, a w niektórych przypadkach długoterminowe usługi i wsparcie dla beneficjentów Medicaid., MCOs akceptują miesięczną opłatę za te usługi na jednego członka i są narażeni na ryzyko finansowe związane z usługami Medicaid określonymi w umowach. Państwa prowadziły oparte na ryzyku zawieranie umów z zarządzanymi planami opieki dla różnych celów, dążąc do zwiększenia przewidywalności budżetu, ograniczenia wydatków na Medicaid, poprawy dostępu do opieki i wartości oraz osiągnięcia innych celów. Chociaż przejście na MCOs zwiększyło przewidywalność budżetu dla państw, dowody na wpływ zarządzanej opieki na dostęp do opieki i koszty są ograniczone i mieszane.,3,4
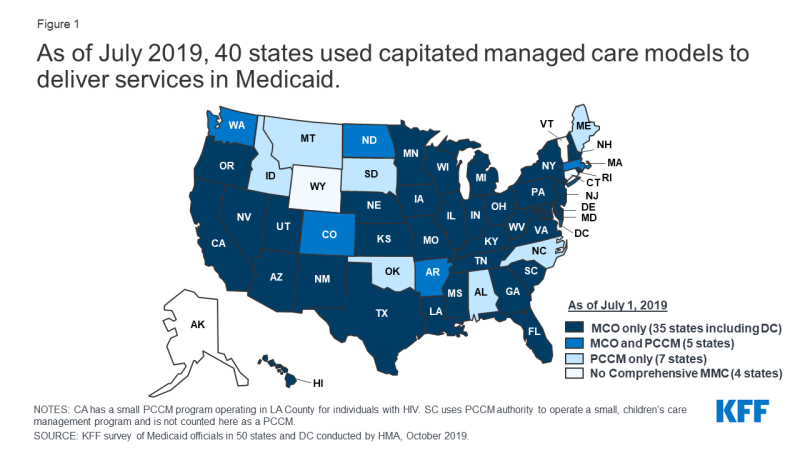
Rysunek 1: od lipca 2019 r. 40 Stanów używało kapitowanych modeli opieki zarządzanej do świadczenia usług w Medicaid
każdego roku państwa opracowują wskaźniki MCO capitation, które muszą być aktualne i mogą obejmować strategie ograniczania ryzyka.
Państwa płacą Medicaid managed care organizations (MCOs) set per member per month pay for the Medicaid services specified in their contracts. Zgodnie z Prawem Federalnym, płatności na rzecz Medicaid MCOs muszą być aktualne., Solidność aktuarialna oznacza, że „przewidywane stawki kapitalizacji przewidują wszystkie rozsądne, odpowiednie i osiągalne koszty, które są wymagane zgodnie z warunkami umowy i dla funkcjonowania zarządzanego planu opieki w okresie i populacji objętej warunkami umowy.”W przeciwieństwie do fee-for-service (FFS), capitation zapewnia stałe płatności z góry na plany przewidywanego wykorzystania objętych usług, kosztów administracyjnych i zysku. Stawki planowe są zwykle ustalane na 12-miesięczny okres ratingu i muszą być weryfikowane i zatwierdzane przez CMS każdego roku., Państwa mogą stosować różne mechanizmy w celu dostosowania ryzyka planowego, zachęcania do realizacji planu i zapewnienia, że płatności nie są zbyt wysokie lub zbyt niskie, w tym ustalenia dotyczące podziału ryzyka, korekty ryzyka i ostrości, wskaźniki strat medycznych (MLR) lub ustalenia dotyczące zachęt i wstrzymania płatności.
obecne wskaźniki MCO capitation mogły zostać opracowane i wdrożone przed rozpoczęciem pandemii COVID-19. W związku z tym stawki te nie mogą obejmować kosztów badań i leczenia COVID-19., W tym samym czasie, wykorzystanie nie-pilnej opieki zmniejszyła się jako osoby starają się ograniczyć ryzyko / narażenie na kontraktowanie koronawirusa. W rezultacie wiele państw ocenia możliwości dostosowania istniejących stawek MCO i mechanizmów podziału ryzyka w odpowiedzi na nieoczekiwane koszty i warunki COVID-19, które doprowadziły do zmniejszenia wykorzystania. W ramach istniejącego Medicaid managed care authority, stany mają kilka opcji rozwiązania problemów płatniczych, które powstały w bezpośrednim wyniku pandemii COVID-19., CMS przedstawił opcje stanowe do zmiany zarządzanych umów opieki i stawek w odpowiedzi na COVID-19, w tym strategie ograniczania ryzyka, dostosowanie wskaźników capitation, pokrycie kosztów COVID-19 na zasadzie braku ryzyka i wyodrębnienie kosztów związanych z COVID-19 z umów MCO (Rysunek 2). Opcje te różnią się znacznie pod względem złożoności wdrożenia/działania, a wszystkie opcje będą wymagały zatwierdzenia systemu CMS., Dodatkowo, nadal istnieje wiele niepewności co do wpływu pandemii na zarządzane finansowanie opieki / stawki, szczególnie w bieżących okresach ratingu planu (które zazwyczaj działają na podstawie roku kalendarzowego lub roku fiskalnego państwa), ponieważ jest jeszcze zbyt wcześnie, aby wiedzieć, czy istnieje stłumiony popyt, który może napędzać wykorzystanie w górę, gdy pandemia słabnie, a także niewiadome o tym, gdzie / kiedy przypadki COVID-19 i związane z nimi koszty wzrosną w miarę kontynuowania pandemii.,
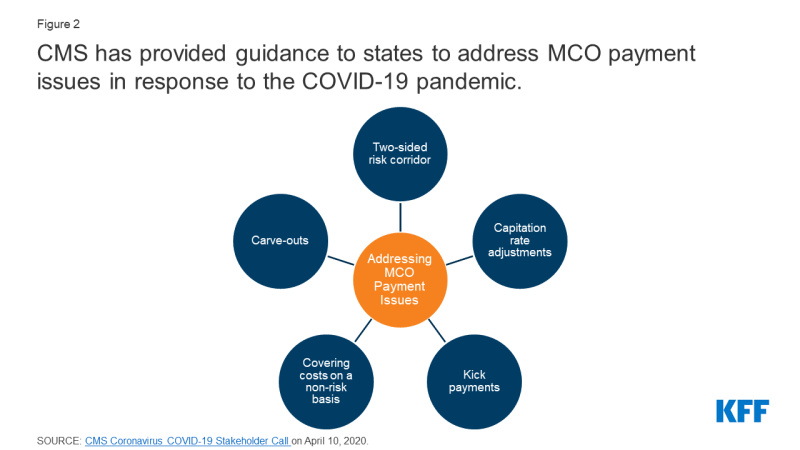
Rysunek 2: CMS dostarczył wytyczne dla państw w celu rozwiązania problemów z płatnościami MCO w odpowiedzi na pandemię COVID-19
w lipcu 2018 r.ponad dwie trzecie (69%) wszystkich beneficjentów Medicaid otrzymało opiekę poprzez kompleksowe MCOs oparte na ryzyku.
5 dwadzieścia pięć państw MCO objęło ponad 75% beneficjentów Medicaid w MCOs (Wykres 3).,
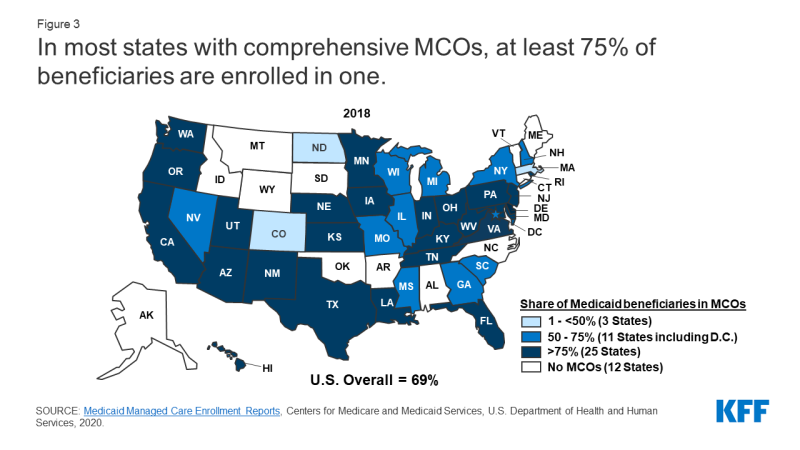
Rysunek 3: w większości państw z kompleksowymi MCOs co najmniej 75% beneficjentów jest włączanych do jednego
dzieci i dorośli są częściej włączani do MCOs niż Seniorzy lub osoby niepełnosprawne; jednak państwa w coraz większym stopniu uwzględniają beneficjentów o złożonych potrzebach w MCOs.
według stanu na Lipiec 2019 r. 36 państw MCO zgłosiło pokrycie 75% lub więcej wszystkich dzieci za pośrednictwem MCOs (Rysunek 4)., Z 34 państw, które wdrożyły rozszerzenie Aca Medicaid na Lipiec 2019, 6 29 używało MCOs do pokrycia nowo kwalifikujących się dorosłych, a znaczna większość z tych państw obejmowała ponad 75% beneficjentów w tej grupie za pośrednictwem MCOs. 32 Stany MCO zgłoszone obejmujące 75% lub więcej osób dorosłych o niskich dochodach w grupach ekspansji przed ACA (np. rodzice, kobiety w ciąży) za pośrednictwem MCOs. Natomiast tylko 21 państw MCO zgłosiło zasięg 75% lub więcej seniorów i osób niepełnosprawnych., Chociaż ta grupa jest nadal mniej prawdopodobne, aby być zapisanych w MCOs niż dzieci i dorosłych, z czasem, państwa zostały przesunięte do włączenia Seniorów i osób niepełnosprawnych w MCOs.
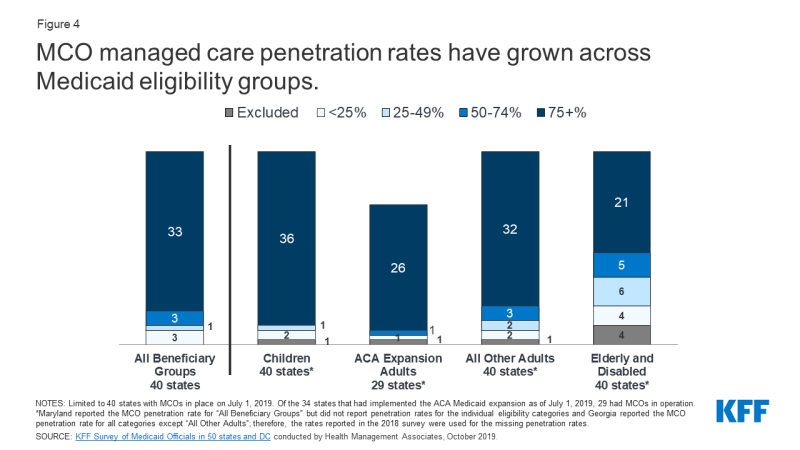
Rysunek 4: wskaźniki penetracji opieki zarządzanej przez MCO wzrosły w grupach kwalifikowalności Medicaid
w ostatnich latach wiele państw przeniosło się do rzeźbienia w behawioralnych usługach zdrowotnych, świadczeniach aptecznych i długoterminowych usługach i wspiera umowy MCO.,
chociaż MCOs świadczą kompleksowe usługi na rzecz beneficjentów, państwa mogą wyodrębnić określone usługi z umów MCO do systemów fee-for-service (FFS) lub planów ograniczonych świadczeń. Usługi często wyrzeźbione obejmują zdrowie behawioralne, farmację, stomatologię i długoterminowe usługi i wsparcie (LTSS). Jednak nastąpił znaczny ruch między państwami w celu przeniesienia tych usług do MCOs. W lipcu 2019 r.dwadzieścia trzy stany objęły również LTSS poprzez ustalenia MCO Medicaid dla co najmniej niektórych populacji LTSS (Rysunek 5).,
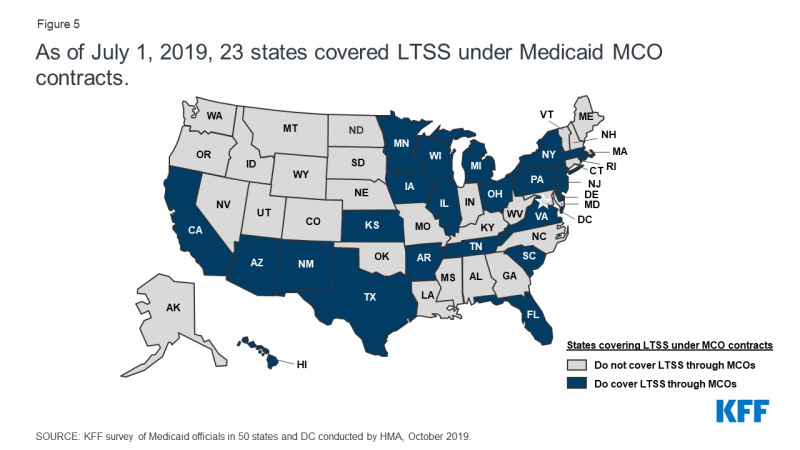
Rysunek 5: od 1 lipca 2019 r. 23 Stany objęły LTSS w ramach kontraktów MCO Medicaid
w 2019 r.płatności na rzecz kompleksowych MCOs opartych na ryzyku stanowiły największy udział w wydatkach Medicaid.
w 2019 r.wydatki stanowe i federalne na usługi Medicaid wyniosły prawie 604 mld USD.7 płatności dokonane na rzecz MCOs stanowiły około 46% całkowitych wydatków Medicaid (Rysunek 6)., Udział wydatków Medicaid na MCOs różni się w zależności od stanu, ale około trzy czwarte Stanów MCO skierowało co najmniej 40% całkowitych dolarów Medicaid na płatności na rzecz MCOs (Rysunek 7). Udział MCO w wydatkach wahał się od niskiego poziomu 0,4% W Kolorado do 87% w Kansas.8 różnice między państwami odzwierciedlają wiele czynników, w tym odsetek Państwowej populacji Medicaid włączonej do MCOs, profil zdrowotny populacji Medicaid, czy beneficjenci wysokiego ryzyka/wysokich kosztów (np.,, osoby niepełnosprawne, podwójni kwalifikujący się beneficjenci) są włączeni lub wyłączeni z rejestracji MCO oraz czy długoterminowe usługi i wsparcie są zawarte w umowach MCO. W miarę jak państwa rozszerzają opiekę Medicaid zarządzaną tak, aby obejmowała wyższe potrzeby, beneficjentów o wyższych kosztach, kosztowne długoterminowe usługi i wsparcie oraz dorosłych nowo kwalifikujących się do Medicaid w ramach ACA, udział dolarów Medicaid trafiających do MCOs będzie nadal wzrastał.,
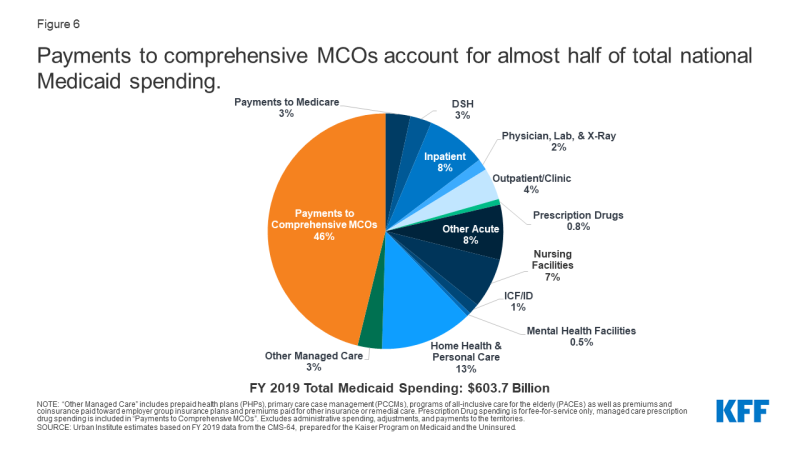
Rysunek 6: płatności na kompleksowe konto MCOs za prawie połowę całkowitych krajowych wydatków Medicaid
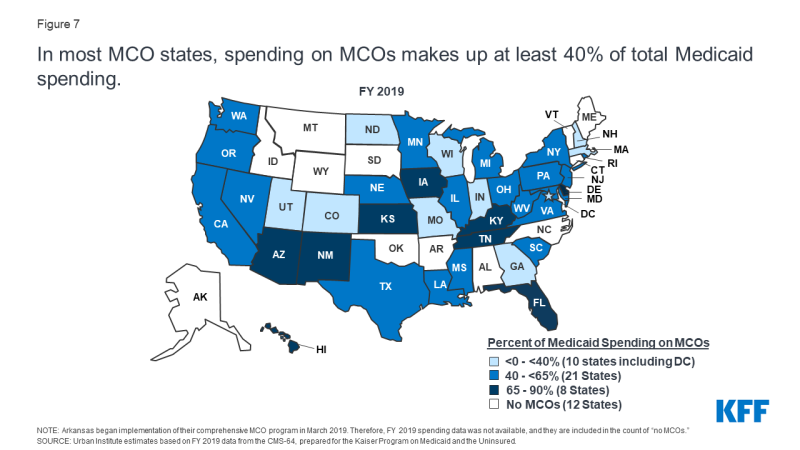
wykres 7: w większości państw MCO wydatki na mcos stanowią co najmniej 40% całkowitych wydatków Medicaid
wiele dużych towarzystw ubezpieczeń zdrowotnych ma znaczący udział w rynku opieki zarządzanej Medicaid.
,9 MCOs reprezentuje mieszankę prywatnych planów dla zysku, prywatnych non-profit i rządowych. Według stanu na lipiec 2018 r. łącznie 17 firm prowadziło Medicaid MCOs w dwóch lub więcej Stanach (zwanych firmami” macierzystymi ” 10), a firmy te stanowiły prawie 62% rekrutacji w 2018 r. (Wykres 9). Z 17 firm dominujących osiem jest notowanych na giełdzie, w celu osiągnięcia zysku, podczas gdy pozostałe dziewięć jest firmami nienastawionymi na zysk.11 sześć firm-UnitedHealth Group, Centene, Anthem, Molina, Aetna i WellCare – ma MCOs w 10 lub więcej Stanach (Rysunek 8) i stanowiły ponad 47% wszystkich rejestracji MCO Medicaid (Rysunek 9).,12 wszystkie sześć firm jest notowanych na Giełdzie w rankingu Fortune 500.13
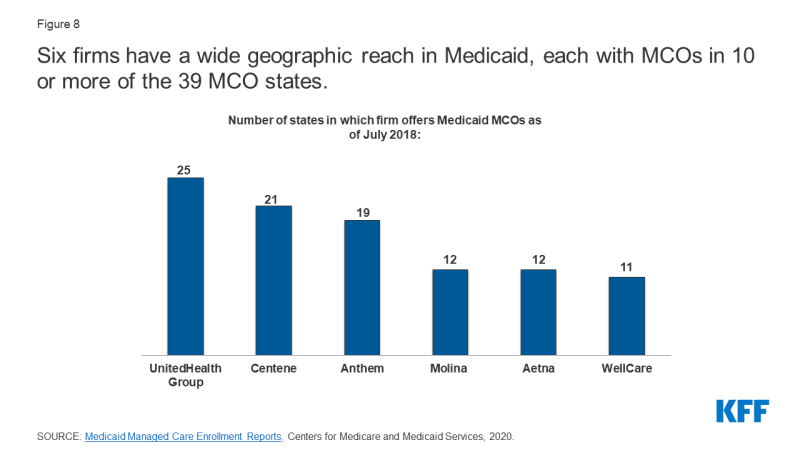
Rysunek 8: sześć firm ma szeroki zasięg geograficzny w Medicaid, każda z MCOs w 10 lub więcej z 39 Stanów MCO
w ramach ogólnych przepisów federalnych i stanowych plany często mają swobodę w tym, jak zapewnić dostęp do opieki dla zapisanych i jak płacić dostawcom.,
planowanie wysiłków na rzecz rekrutacji i utrzymania sieci dostawców może odgrywać kluczową rolę w określaniu dostępu do opieki poprzez czynniki takie jak czas podróży, czas oczekiwania lub wybór dostawcy. Przepisy federalne wymagają, aby Państwa ustanowiły normy adekwatności sieci. Państwa mają dużą elastyczność w określaniu tych standardów. Ostateczna reguła CMS Medicaid managed care z 2016 r. zawierała określone parametry dla państw w ustalaniu standardów adekwatności sieci, chociaż przepisy zaproponowane przez administrację Trumpa w 2018 r.rozluźniłyby te wymagania., KFF przeprowadziła badanie planów opieki zarządzanej przez Medicaid w 2017 r. 14 i stwierdziła, że plany reagowania zgłaszały różne strategie rozwiązywania problemów sieci dostawców, w tym bezpośredni kontakt z dostawcami, zachęty finansowe, automatyczne przydzielanie członków do PCP i szybkie zasady płatności. Jednak pomimo stosowania różnych strategii, plany zgłosiły więcej wyzwań w rekrutacji dostawców specjalistycznych niż w rekrutacji dostawców podstawowej opieki zdrowotnej do swoich sieci., Plany wykazały, że wyzwania te były bardziej prawdopodobne ze względu na niedobory dostaw dostawców niż ze względu na niski udział dostawców w Medicaid.
aby zapewnić uczestnictwo, wiele państw wymaga minimalnych stawek dostawców w umowach z MCOs, które mogą być powiązane ze stawkami opłat za usługi. W 2019 r.w badaniu KFF wśród dyrektorów Medicaid około połowa stanów MCO wskazała, że w umowach MCO wyznaczają minimalne stawki refundacji dla lekarzy szpitali stacjonarnych, ambulatoryjnych lub lekarzy podstawowej opieki zdrowotnej.,15 W odpowiedzi na pandemię COVID-19, wielu dostawców Medicaid może być pod napięciem fiskalnym, w obliczu znacznych strat w przychodach. Dla dostawców w Stanach, które polegają w dużym stopniu na zarządzanej opiece, Stany dokonują płatności na plany, ale te środki mogą nie być płynące do dostawców, w których wykorzystanie zmniejszyło się. W związku z tym Państwa oceniają możliwości i elastyczność w ramach istniejących zasad zarządzania opieką w celu bezpośredniego/zwiększenia płatności na rzecz dostawców Medicaid i zachowania dostępu do opieki dla zapisanych., Państwa mogą nakazać, aby zarządzane plany opieki dokonywały płatności na rzecz ich dostawców sieci przy użyciu metod zatwierdzonych przez CMS do dalszych celów i priorytetów państwa, w tym reakcji na pandemię COVID-19. Na przykład państwa mogłyby wymagać wprowadzenia jednolitego tymczasowego zwiększenia kwot płatności dla poszczególnych usługodawców w odniesieniu do usług objętych umową o zarządzaniu opieką lub państwa mogłyby połączyć różne płatności kierowane przez państwa w celu tymczasowego zwiększenia płatności dla usługodawców (Wykres 10).,
Rysunek 10: CMS wydał wytyczne dla państw o opcjach bezpośrednich płatności dostawcy MCO w odpowiedzi na pandemię COVID-19
z biegiem czasu, ekspansji opierającej się na ryzyku opieki zarządzanej w Medicaid towarzyszyła większa uwaga na mierzenie jakości i wyników.
prawie wszystkie stany MCO zgłosiły się przy użyciu co najmniej jednego select Medicaid managed care Quality initiative w 2019 r. (Rysunek 11)., Ponad trzy czwarte państw MCO (34 Z 40) zgłosiło podjęcie w roku bieżącym 2019 inicjatyw, które udostępniają publicznie dane porównawcze MCO (w porównaniu z 23 państwami w 2014 r. 16). W 2019 r.ponad połowa państw MCO zgłosiła wstrzymanie capitation (24 z 40) i/lub płacenie za zachęty do osiągania wyników (25 z 40). Państwa, które wykorzystują wynagrodzenie za premię lub karę za wydajność, wstrzymanie podpisu i / lub raport automatycznego przypisania współczynnika jakości łączący te inicjatywy dotyczące jakości z różnymi obszarami skupienia na pomiarze wydajności., Ponad trzy czwarte Stanów MCO (31 stanów) zgłosiło stosowanie wskaźników zarządzania chorobami przewlekłymi przy nagradzaniu lub karaniu realizacji planu (Rysunek 11).17 ponad połowa państw MCO zgłosiła powiązanie inicjatyw dotyczących jakości ze środkami dotyczącymi wyników okołoporodowych/porodowych (26 stanów) lub środkami dotyczącymi zdrowia psychicznego (24 Stany). Te obszary zainteresowania nie są zaskakujące, biorąc pod uwagę chroniczne zdrowie fizyczne i behawioralne potrzeby zdrowotne populacji Medicaid, a także znaczny udział urodzeń narodu finansowanego przez Medicaid., W odpowiedzi na pandemię covid-19, państwa mogą wymagać rewizji postanowień umowy MCO, w tym wymogów pomiaru jakości, ponieważ pandemia może mieć wpływ na praktyki kliniczne i terminowe zgłaszanie danych dotyczących jakości.,

Rysunek 11: Państwa wdrażają szereg inicjatyw dotyczących jakości w ramach kontraktów MCO i łączą te inicjatywy z różnymi obszarami ukierunkowanymi na pomiar wydajności
alternatywne modele płatności (APM) zastępują płatności FFS/płatności dostawcy zależne od wolumenu modelami płatności, które zachęcają do jakości, koordynacji i wartości (np. wspólne oszczędności/wspólne ustalenia dotyczące ryzyka i płatności epizodyczne)., Ponad połowa państw MCO (21 z 40) ustala docelowy procent w swoich umowach MCO dla odsetka płatności dostawców, dostawców sieci lub członków planu, które MCOs musi pokryć za pomocą alternatywnych modeli płatności w roku obrotowym 2019 (Rysunek 12). Kilka państw zgłosiło, że ich cele APM były powiązane z nauczaniem o płatnościach w opiece zdrowotnej & Action Network (LAN) APM Framework, który kategoryzuje APM w warstwach.Badanie 18 KFF z 2017 r. dotyczące zarządzanych planów opieki Medicaid wykazało, że prawie wszystkie plany reagowania zgłoszono przy użyciu co najmniej jednego alternatywnego modelu płatności dla co najmniej niektórych dostawców., Zdecydowana większość planów wykorzystuje zachęty i / lub wypłaty bonusów związane ze środkami wydajności. Mniej planów zgłaszanych przy użyciu płatności wiązanych lub epizodycznych lub wspólnych rozwiązań w zakresie oszczędności i ryzyka.
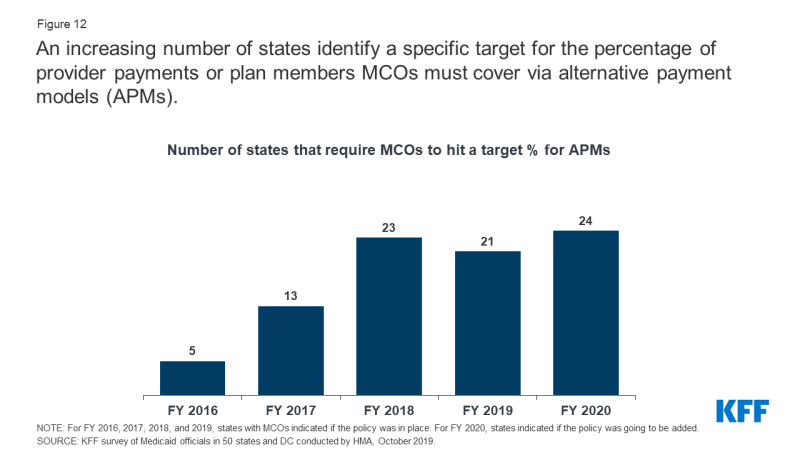
Rysunek 12: coraz większa liczba stanów identyfikuje konkretny cel dla odsetka płatności dostawcy lub członków planu MCOs musi pokryć za pomocą alternatywnych modeli płatności (APMs)
Państwa chcą Medicaid MCOs opracować strategie identyfikacji i rozwiązania społecznych uwarunkowań zdrowia.,
wiele państw wykorzystuje umowy MCO do promowania strategii rozwiązywania społecznych uwarunkowań zdrowia. W roku 2020 Ponad trzy czwarte (35 stanów) z 41 Stanów MCO zgłosiło wykorzystanie kontraktów MCO Medicaid w celu promowania co najmniej jednej strategii dotyczącej społecznych uwarunkowań zdrowia (Wykres 13). W 2020 r.około trzy czwarte państw MCO zgłosiło, że wymagają od MCOs sprawdzania zapisów pod kątem potrzeb społecznych (31 stanów); dostarczania zapisom skierowań do służb społecznych (31 stanów); lub współpracy z organizacjami społecznościowymi (28 stanów)., Prawie połowa państw MCO zgłosiła wymóg zatrudniania pracowników służby zdrowia wspólnoty (CHWs) lub innych nietradycyjnych pracowników służby zdrowia(19 stanów). Badanie KFF z 2017 r. dotyczące zarządzanych przez Medicaid planów opieki wykazało, że większość planów aktywnie działała, aby pomóc beneficjentom połączyć się z usługami socjalnymi związanymi z mieszkaniem, żywieniem, edukacją lub zatrudnieniem.,
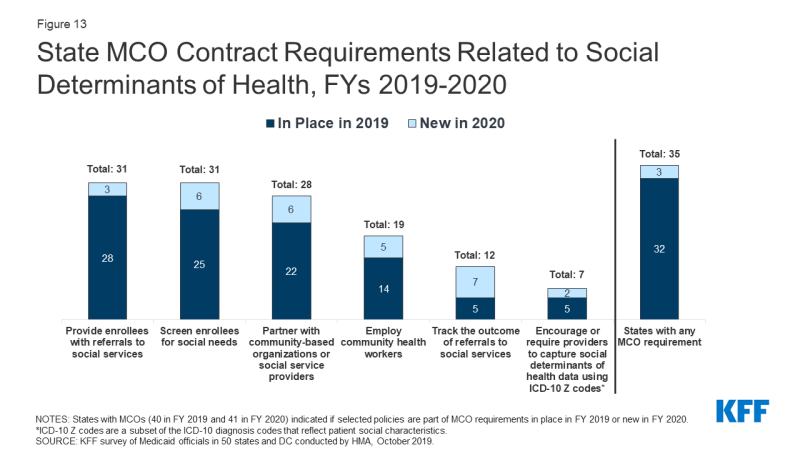
rysunek 13: wymagania umowy MCO dotyczące społecznych uwarunkowań zdrowia, FYs 2019-2020
chociaż federalne przepisy refundacyjne zakazują wydatków na większość usług niemedycznych, plany mogą wykorzystywać oszczędności administracyjne lub fundusze państwowe do świadczenia tych usług. Usługi” o wartości dodanej ” są usługami dodatkowymi poza usługami objętymi Umową i nie kwalifikują się jako usługi objęte umową do celów ustalania stawek capitation., W badaniu 2020 KFF dyrektorów Medicaid, Stany MCO zgłosiły różne programy, inicjatywy lub usługi o wartości dodanej nowo oferowane przez MCOs w odpowiedzi na kryzys COVID-19. Najczęściej wymienianymi ofertami i inicjatywami były pomoc żywnościowa i posiłki dostarczane do domu (11 stanów) oraz wzmocnione zarządzanie opieką MCO i działania informacyjne, często skierowane do osób o wysokim ryzyku zakażenia lub powikłań COVID-19 lub osób z wynikiem pozytywnym na COVID-19 (8 Stanów)., Inne przykłady obejmują stany zgłaszające MCO dostarczanie sprzętu ochrony osobistej (4 Stany), rozszerzone MCO telehealth i zdalne wsparcie (3 Stany), rozszerzone apteczne dostawy do domu (3 stany) i karty podarunkowe MCO dla członków na zakup żywności i innych towarów (2 Stany).19