Sinusknoten
Der Sinusknoten (SA) ist eine spindelförmige Struktur, die aus einer fibrösen Gewebematrix mit dicht gepackten Zellen besteht. Es ist 10-20 mm lang, 2-3 mm breit und dick und neigt dazu, sich kaudal zur Vena cava inferior (IVC) zu verengen. Der SA-Knoten befindet sich weniger als 1 mm von der Epikardoberfläche entfernt, seitlich im rechten Vorhof sulcus terminalis an der Kreuzung des anteromedialen Aspekts der oberen Hohlvene (SVC) und des rechten Vorhofs (RA).,
Die Arterie, die den Sinusknoten versorgt, verzweigt sich in 55-60% der Herzen von der rechten Koronararterie oder in 40-45% der Herzen von der linken Circumflex-Arterie. Die Arterie nähert sich dem Knoten im oder gegen den Uhrzeigersinn um den SVC–RA-Übergang.
Der SA-Knoten ist dicht innerviert mit postganglionären adrenergen und cholinergen Nervenanschlüssen. Neurotransmitter modulieren die SA-Knoten-Entladungsrate durch Stimulation von beta-adrenergen und muskarinischen Rezeptoren. Sowohl Beta1-als auch Beta2-Adrenozeptoren-Subtypen sind im SA-Knoten vorhanden., Der menschliche SA-Knoten enthält eine mehr als 3-fach höhere Dichte an beta-adrenergen und muskarinischen cholinergen Rezeptoren als das benachbarte atriale Gewebe.
Internodale und intra-atriale Leitung
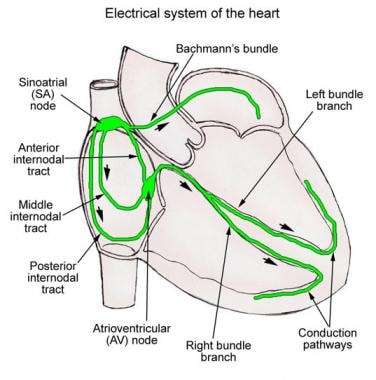
Anatomische Beweise deuten auf das Vorhandensein von 3 intra-atrialen Wegen hin: (1) anteriorer internodaler Weg, (2) mittlerer internodaler Trakt und (3) posteriorer internodaler Trakt.,
Der vordere internodale Weg beginnt am vorderen Rand des SA-Knotens und krümmt sich nach vorne um den SVC, um in das vordere interatriale Band, das Bachmann-Bündel, einzutreten (siehe Bild unten). Dieses Band setzt sich zum linken Vorhof (LA) fort, wobei der vordere internodale Weg in den oberen Rand des AV-Knotens eintritt. Das Bachmann-Bündel ist ein großes Muskelbündel, das den Herzimpuls bevorzugt von der RA zur LA zu leiten scheint.
 Schematische Darstellung des Herzleitungssystems.,
Schematische Darstellung des Herzleitungssystems., Der mittlere internodale Trakt beginnt am oberen und hinteren Rand des Sinusknotens, bewegt sich hinter dem SVC zum Kamm des interatrialen Septums und steigt im interatrialen Septum zum oberen Rand des AV-Knotens ab.
Der hintere internodale Trakt beginnt am hinteren Rand des Sinusknotens und verläuft posterior um den SVC und entlang der Crista terminalis zum Eustachischen Grat und dann in das interatriale Septum über dem Koronarsinus, wo er sich dem hinteren Teil des AV-Knotens anschließt., Diese Gruppen von internodalem Gewebe werden am besten als internodales atriales Myokard bezeichnet, nicht als Trakte, da sie keine histologisch diskreten spezialisierten Trakte zu sein scheinen.
Atrioventrikulärer Knoten
Der kompakte Teil des atrioventrikulären (AV) Knotens ist eine oberflächliche Struktur, die sich direkt unter dem RA-Endokard, vor dem Ostium des Koronarsinus und direkt über dem Einsetzen des Septumblattes der Trikuspidalklappe befindet., Es befindet sich an der Spitze eines Dreiecks, das aus dem Trikuspidal Annulus und der Sehne von Todaro besteht und aus dem zentralen Faserkörper stammt und posterior durch das Vorhofseptum verläuft, um mit der eustachischen Klappe fortzufahren (siehe Bilder unten).
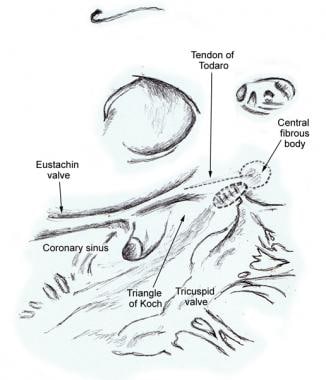 Der an den zentralen Faserkörper angrenzende Bereich ist die ungefähre Stelle des kompakten atrioventrikulären Knotens. (Abbildung basierend auf janse, Mitglied der Geschäftsleitung MJ, Anderson RH, McGuire MA, Ho SY. „AV nodal“ reentry: Teil I: „AV nodal“ reentry revisited. J Cardiovasc Electrophysiol. 1993 Okt;4(5): 561-72.,)
Der an den zentralen Faserkörper angrenzende Bereich ist die ungefähre Stelle des kompakten atrioventrikulären Knotens. (Abbildung basierend auf janse, Mitglied der Geschäftsleitung MJ, Anderson RH, McGuire MA, Ho SY. „AV nodal“ reentry: Teil I: „AV nodal“ reentry revisited. J Cardiovasc Electrophysiol. 1993 Okt;4(5): 561-72.,)  Zeichnung eines normalen menschlichen Herzens mit den anatomischen Orientierungspunkten des Dreiecks von Koch. Dieses Dreieck wird durch die Sehne von Todaro nach vorne begrenzt, die faserige Kommissur des Lappens, die die Öffnungen der Vena cava inferior und des Koronarsinus bewacht, durch die Befestigung des Septumblatts der Trikuspidalklappe inferior und durch die Mündung des Koronarsinus an der Basis. (Abbildung basierend auf janse, Mitglied der Geschäftsleitung MJ, Anderson RH, McGuire MA, Ho SY. „AV nodal“ reentry: Teil I: „AV nodal“ reentry revisited. J Cardiovasc Electrophysiol., 1993 Okt;4(5): 561-72.)
Zeichnung eines normalen menschlichen Herzens mit den anatomischen Orientierungspunkten des Dreiecks von Koch. Dieses Dreieck wird durch die Sehne von Todaro nach vorne begrenzt, die faserige Kommissur des Lappens, die die Öffnungen der Vena cava inferior und des Koronarsinus bewacht, durch die Befestigung des Septumblatts der Trikuspidalklappe inferior und durch die Mündung des Koronarsinus an der Basis. (Abbildung basierend auf janse, Mitglied der Geschäftsleitung MJ, Anderson RH, McGuire MA, Ho SY. „AV nodal“ reentry: Teil I: „AV nodal“ reentry revisited. J Cardiovasc Electrophysiol., 1993 Okt;4(5): 561-72.) In 85-90% der menschlichen Herzen ist die arterielle Versorgung des AV-Knotens ein Ast von der rechten Koronararterie, der am hinteren Schnittpunkt der AV-und interventrikulären Rillen (crux) entsteht. In den verbleibenden 10-15% der Herzen versorgt ein Zweig der linken Circumflex-Koronararterie die AV-Knotenarterie. Fasern im unteren Teil des AV-Knotens können eine automatische Impulsbildung aufweisen. Die Hauptfunktion des AV-Knotens ist die Modulation der atrialen Impulsübertragung zu den Ventrikeln, um atriale und ventrikuläre Kontraktionen zu koordinieren.,
Bündel His
Das Bündel His ist eine Struktur, die sich mit dem distalen Teil des kompakten AV-Knotens verbindet, den zentralen Faserkörper perforiert und sich durch den Annulus fibrosus fortsetzt, wo es als nicht verzweigender Teil bezeichnet wird, wenn es in das membranöse Septum eindringt. Bindegewebe des zentralen Faserkörpers und des membranösen Septums umschließt den durchdringenden Teil des AV-Bündels, der Erweiterungen in den zentralen Faserkörper aussenden kann., Proximale Zellen des durchdringenden Teils sind heterogen und ähneln denen des kompakten AV-Knotens; Distale Zellen ähneln Zellen in den proximalen Bündelzweigen.
Äste von den vorderen und hinteren absteigenden Koronararterien versorgen das obere muskuläre interventrikuläre Septum mit Blut, wodurch das Leitungssystem an dieser Stelle für den ischämischen Schaden undurchlässiger wird, es sei denn, die Ischämie ist ausgedehnt.,
Bündelzweige
Die Bündelzweige stammen am oberen Rand des muskulären interventrikulären Septums unmittelbar unterhalb des membranösen Septums, wobei die Zellen des linken Bündelzweigs als kontinuierliches Blatt nach unten auf das Septum unter dem nichtkoronaren Aortenhöcker kaskadieren. Der rechte Bündelast setzt sich intramyokardial als unverzweigte Verlängerung des AV-Bündels auf der rechten Seite des interventrikulären Septums bis zur Spitze des rechten Ventrikels und der Basis des vorderen Papillarmuskels fort., Die Anatomie des linken Bündelzweigsystems kann variabel sein und kann nicht einer konstanten bifaszikulären Teilung entsprechen. Für klinische Zwecke und Elektrokardiographie (EKG) bleibt das Konzept eines trifaszikulären Systems jedoch nützlich (siehe Bilder unten)
 Schematische Darstellung des trifaszikulären Bündelzweigsystems. A = vorderer Faszikel des linken Bündelastes; AVN = atrioventrikulärer Knoten; HB = Bündel His; LBB = linker Bündelast; RBB = rechter Bündelast; P = hinterer Faszikel des linken Bündelastes.,
Schematische Darstellung des trifaszikulären Bündelzweigsystems. A = vorderer Faszikel des linken Bündelastes; AVN = atrioventrikulärer Knoten; HB = Bündel His; LBB = linker Bündelast; RBB = rechter Bündelast; P = hinterer Faszikel des linken Bündelastes.,  Strukturelle Organisation des His-Purkinje-Systems im Herzen. Die Expression eines grün fluoreszierenden Proteins wurde speziell auf Zellen des His-Purkinje-Systems bei Mäusen ausgerichtet. Grüne fluoreszierende Zellnetzwerke in der linken ventrikulären Kammer sind gezeigt. Die linksventrikuläre freie Wand (LVW) wurde von Basis zu Spitze eingeschnitten, und dann wurden die 2 Teile des LVW zurückgezogen, um die linke Flanke des interventrikulären Septums (LF) freizulegen. Die gepunktete Linie grenzt die Grenze zwischen LF und LVW ab.,A = anterosuperior Fascicle des linken Bündels; AVN = atrioventrikulärer Knoten; HB = Sein Bündel: LBB = linker Bündelzweig; P = posteroinferior Fascicle des linken Bündelzweigs: RBB = rechter Bündelzweig: PF = Purkinje-Faser. (Abbildung basierend auf Miquerol L, Meysen S, Mangoni M, et al. Architektonische und funktionelle Asymmetrie des His-Purkinje-Systems des murinen Herzens. Cardiovasc Res. 2004 Jul 1;63(1):77-86.,)
Strukturelle Organisation des His-Purkinje-Systems im Herzen. Die Expression eines grün fluoreszierenden Proteins wurde speziell auf Zellen des His-Purkinje-Systems bei Mäusen ausgerichtet. Grüne fluoreszierende Zellnetzwerke in der linken ventrikulären Kammer sind gezeigt. Die linksventrikuläre freie Wand (LVW) wurde von Basis zu Spitze eingeschnitten, und dann wurden die 2 Teile des LVW zurückgezogen, um die linke Flanke des interventrikulären Septums (LF) freizulegen. Die gepunktete Linie grenzt die Grenze zwischen LF und LVW ab.,A = anterosuperior Fascicle des linken Bündels; AVN = atrioventrikulärer Knoten; HB = Sein Bündel: LBB = linker Bündelzweig; P = posteroinferior Fascicle des linken Bündelzweigs: RBB = rechter Bündelzweig: PF = Purkinje-Faser. (Abbildung basierend auf Miquerol L, Meysen S, Mangoni M, et al. Architektonische und funktionelle Asymmetrie des His-Purkinje-Systems des murinen Herzens. Cardiovasc Res. 2004 Jul 1;63(1):77-86.,) Terminale Purkinje-Fasern
Die terminalen Purkinje-Fasern verbinden sich mit den Enden der Bündeläste zu verwobenen Netzwerken auf der endokardialen Oberfläche beider Ventrikel, die den Herzimpuls fast gleichzeitig auf das gesamte rechte und linke ventrikuläre Endokard übertragen. Purkinje-Fasern neigen dazu, an der Basis des Ventrikels und der Papillarmuskelspitzen weniger konzentriert zu sein. Sie durchdringen nur das innere Drittel des Endokards. Purkinje-Fasern scheinen resistenter gegen Ischämie zu sein als gewöhnliche Myokardfasern.,
Innervation des AV-Knotens, seines Bündels und ventrikulären Myokards
Der AV-Knoten und sein Bündel werden durch eine reiche Versorgung mit cholinergen und adrenergen Fasern mit höheren Dichten im Vergleich zum ventrikulären Myokard innerviert. Parasympathische Nerven in der AV-Knotenregion treten an der Kreuzung des IVC und des unteren Aspekts des LA neben dem Koronarsinus ostium in das Herz ein.,
Die autonome neuronale Eingabe in das Herz zeigt ein gewisses Maß an „Sidedness“, wobei die rechten sympathischen und vagalen Nerven den SA-Knoten mehr beeinflussen als den AV-Knoten und die linken sympathischen und vagalen Nerven den AV-Knoten mehr beeinflussen als den SA-Knoten. Die Verteilung des neuronalen Inputs auf die SA-und AV-Knoten ist aufgrund der erheblichen überlappenden Innervation komplex.,
Die Stimulation des rechten Sternganglions führt zu einer Sinustachykardie mit geringerem Einfluss auf die AV-Knotenleitung, während die Stimulation des linken Sternganglions im Allgemeinen eine Verschiebung des Sinustachschrittmachers zu einer ektopischen Stelle bewirkt und die AV-Knotenleitungszeit und-Refraktärheit konsequent verkürzt, aber die SA-Knotenentladungsrate inkonsistent beschleunigt. Die Stimulation des rechten zervikalen Vagusnervs verlangsamt jedoch die Entladungsrate des Lymphknotens, und die Stimulation des linken Vagus verlängert in erster Linie die AV-Knotenleitungszeit und die Refraktärheit, wenn Sidedness vorhanden ist., Weder sympathische noch vagale Stimulation beeinflusst die normale Leitung im His-Bündel.