Managed care svolge un ruolo chiave nella fornitura di assistenza sanitaria agli iscritti Medicaid. Con il 69% dei beneficiari di Medicaid iscritti a piani di assistenza gestiti completi a livello nazionale, i piani svolgono un ruolo fondamentale nella risposta alla pandemia di COVID-19 e nelle implicazioni fiscali per gli stati., Questo breve descrive 10 temi chiave relativi all’uso di assistenza gestita completa, basata sul rischio nel programma Medicaid e mette in evidenza i dati e le tendenze relative all’iscrizione MCO, lo sviluppo di pagamenti capitation MCO suono attuariale, carve-in di servizio, totale dello stato e la spesa federale per MCO, MCO imprese madri, l’accesso iscritti alle cure, e stato e piano di attività relative alla qualità, i pagamenti basati sul valore, e le determinanti sociali della salute., La comprensione di queste tendenze fornisce un contesto importante per il ruolo che gli MCOS svolgono nel programma Medicaid in generale, nonché durante l’attuale emergenza sanitaria pubblica COVID-19 e la relativa recessione economica.
Oggi, capitated managed care è il modo dominante in cui gli stati forniscono servizi agli iscritti a Medicaid.
Gli stati progettano e amministrano i propri programmi Medicaid all’interno delle regole federali. Gli stati determinano come consegneranno e pagheranno le cure per i beneficiari di Medicaid., Quasi tutti gli stati hanno una qualche forma di managed care in atto – completo risk-based managed care e/o primary care case management (PCCM) programmi.1,2 A partire da luglio 2019, gli stati 40, tra cui DC, stipulano un contratto con piani di assistenza gestita completi e basati sul rischio per fornire assistenza ad almeno alcuni dei loro beneficiari di Medicaid (Figura 1). Medicaid Managed Care Organizations (MCO) fornisce assistenza acuta completa e in alcuni casi servizi e supporti a lungo termine ai beneficiari di Medicaid., Gli MCO accettano un set per membro al mese di pagamento per questi servizi e sono a rischio finanziario per i servizi Medicaid specificati nei loro contratti. Gli Stati hanno perseguito contratti basati sul rischio con piani di assistenza gestita per scopi diversi, cercando di aumentare la prevedibilità del bilancio, limitare la spesa Medicaid, migliorare l’accesso alle cure e al valore e raggiungere altri obiettivi. Mentre il passaggio agli OCM ha aumentato la prevedibilità del bilancio per gli stati, le prove sull’impatto dell’assistenza gestita sull’accesso alle cure e sui costi sono limitate e miste.,3,4
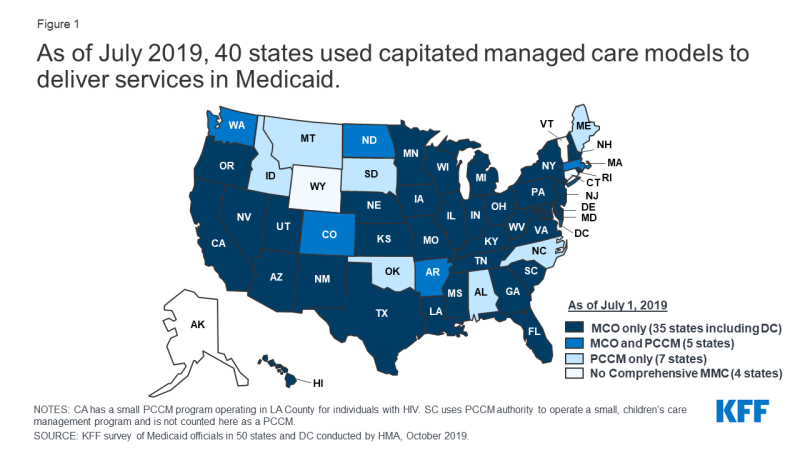
Figura 1: A luglio 2019, 40 stati hanno utilizzato modelli di managed care capitated per fornire servizi in Medicaid
Ogni anno, gli stati sviluppano tassi di capitalizzazione MCO che devono essere attuarialmente validi e possono includere strategie di mitigazione del rischio.
Gli stati pagano alle organizzazioni Medicaid Managed care (MCO) un set per membro al mese di pagamento per i servizi Medicaid specificati nei loro contratti. Secondo la legge federale, i pagamenti agli MCO Medicaid devono essere attuarialmente validi., La solidità attuariale significa che ” i tassi di capitalizzazione sono proiettati per fornire tutti i costi ragionevoli, appropriati e raggiungibili che sono richiesti ai sensi dei termini del contratto e per il funzionamento del piano di assistenza gestita per il periodo di tempo e la popolazione coperta ai sensi dei termini del contratto.”A differenza di fee-for-service (FFS), capitation fornisce pagamenti fissi anticipati ai piani per l’utilizzo previsto dei servizi coperti, dei costi amministrativi e del profitto. Le tariffe del piano sono solitamente impostate per un periodo di valutazione di 12 mesi e devono essere riviste e approvate da CMS ogni anno., Gli Stati possono utilizzare una varietà di meccanismi per regolare il rischio del piano, incentivare le prestazioni del piano e garantire che i pagamenti non siano troppo alti o troppo bassi, inclusi accordi di condivisione del rischio, aggiustamenti del rischio e dell’acuità, rapporti di perdita medica (MLRS) o incentivi e accordi di ritenuta.
Gli attuali tassi di capitalizzazione di MCO potrebbero essere stati sviluppati e implementati prima dell’inizio della pandemia di COVID-19. Di conseguenza, queste tariffe potrebbero non includere i costi per il test e il trattamento di COVID-19., Allo stesso tempo, l’utilizzo di cure non urgenti è diminuito man mano che gli individui cercano di limitare i rischi/esposizione a contrarre il coronavirus. Di conseguenza, molti stati stanno valutando le opzioni per apportare modifiche ai tassi di MCO esistenti e ai meccanismi di condivisione del rischio in risposta a costi e condizioni COVID-19 imprevisti che hanno portato a una diminuzione dell’utilizzo. Sotto l’attuale autorità Medicaid managed care, gli stati hanno diverse opzioni per affrontare i problemi di pagamento che sono sorti come risultato diretto della pandemia di COVID-19., CMS ha delineato le opzioni di stato per modificare i contratti e le tariffe di managed care in risposta a COVID-19, comprese le strategie di mitigazione del rischio, adeguando i tassi di capitalizzazione, coprendo i costi COVID-19 su base non rischi e ritagliando i costi relativi a COVID-19 dai contratti MCO (Figura 2). Queste opzioni variano notevolmente in termini di implementazione/complessità operativa e tutte le opzioni richiedono l’approvazione del CMS., Inoltre, c’è ancora un sacco di incertezza circa l’impatto della pandemia sui managed care finanziamento/prezzi, in particolare nel corrente piano di valutazione di periodi (che in genere si esegue su un anno di calendario o di stato anno fiscale), in quanto è ancora troppo presto per sapere se c’è domanda repressa che può l’utilizzo dell’unità verso l’alto come la pandemia abbatte così come incognite su dove/quando COVID-19 casi e le relative spese di punta come l’epidemia continua.,
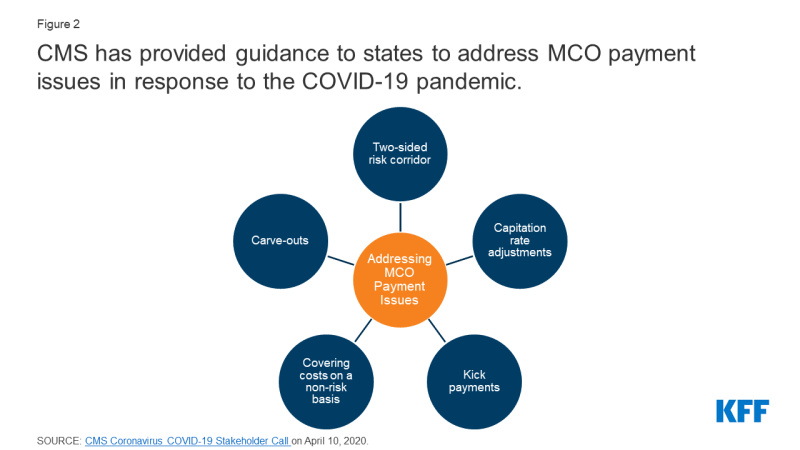
Figura 2: CMS ha fornito una guida agli stati per affrontare i problemi di pagamento MCO in risposta alla pandemia di COVID-19
A luglio 2018, oltre due terzi (69%) di tutti i beneficiari di Medicaid hanno ricevuto la loro assistenza attraverso MCO globali basati sul rischio.
A partire da luglio 2018, 53,9 milioni di iscritti a Medicaid hanno ricevuto la loro assistenza tramite MCO basati sul rischio.5 Venticinque stati MCO hanno coperto oltre il 75% dei beneficiari di Medicaid negli OC (figura 3).,
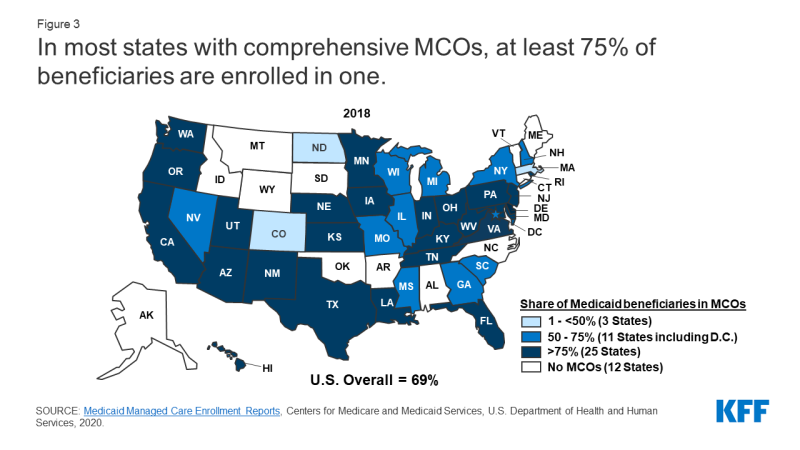
Figura 3: Nella maggior parte degli stati complete main coon, almeno il 75% dei beneficiari si sono iscritti in una
i Bambini e gli adulti sono più probabilità di essere iscritti nel main coon di anziani o persone con disabilità; tuttavia, gli stati sono sempre più beneficiari con bisogni complessi, in main coon.
A luglio 2019, 36 stati MCO hanno riferito di coprire il 75% o più di tutti i bambini tramite MCOs (Figura 4)., Degli stati 34 che avevano implementato l’espansione ACA Medicaid a partire da luglio 2019,6 29 utilizzavano gli MCOS per coprire gli adulti appena ammissibili e la grande maggioranza di questi stati copriva oltre il 75% dei beneficiari di questo gruppo attraverso gli MCOS. Trentadue stati MCO hanno riferito di coprire 75% o più di adulti a basso reddito in gruppi di espansione pre-ACA (ad esempio, genitori, donne incinte) attraverso MCO. Al contrario, solo 21 stati MCO hanno riportato una copertura del 75% o più di anziani e persone con disabilità., Anche se questo gruppo è ancora meno probabilità di essere iscritti in MCOs rispetto ai bambini e agli adulti, col tempo, stati si sono spostati per includere gli anziani e le persone con disabilità in MCOS.
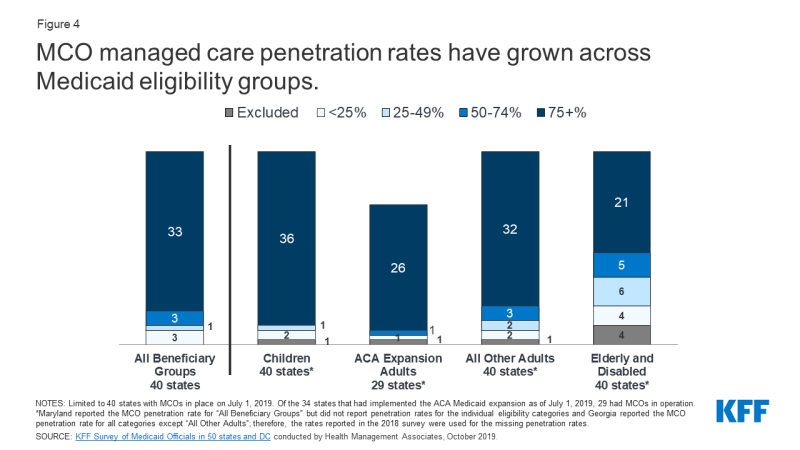
Figura 4: I tassi di penetrazione di MCO managed care sono cresciuti tra i gruppi di ammissibilità Medicaid
Negli ultimi anni, molti stati si sono spostati per ritagliarsi nei servizi sanitari comportamentali, benefici farmaceutici, e servizi a lungo termine e supporta i contratti MCO.,
Sebbene gli MCO forniscano servizi completi ai beneficiari, gli stati possono ritagliarsi servizi specifici dai contratti MCO ai sistemi FFS (Fee-for-Service) o ai piani a benefici limitati. Servizi spesso scolpiti includono salute comportamentale, farmacia, dentale, e servizi a lungo termine e supporti (LTSS). Tuttavia, c’è stato un movimento significativo tra gli stati per ritagliarsi questi servizi in MCO. A partire da luglio 2019, ventitré stati hanno anche coperto le LTSS attraverso accordi MCO Medicaid per almeno alcune popolazioni LTSS (Figura 5).,
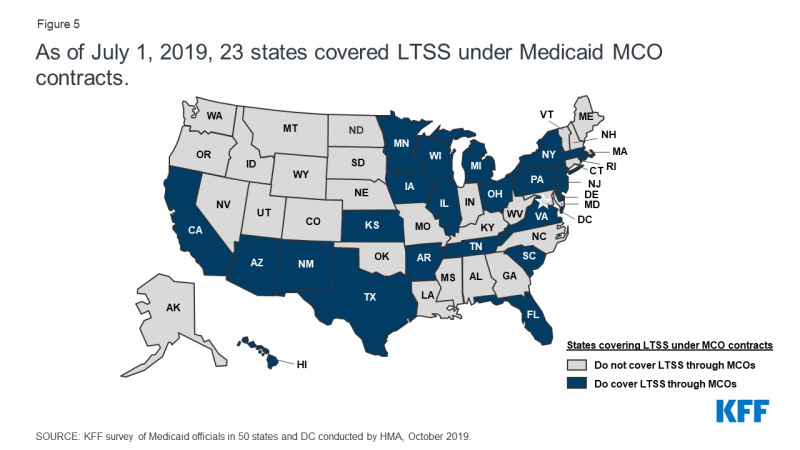
Figura 5: Al 1 ° luglio 2019, 23 stati hanno coperto le LTSS nell’ambito dei contratti MCO Medicaid
Nell’esercizio 2019, i pagamenti a MCO globali basati sul rischio rappresentavano la quota maggiore della spesa Medicaid.
In FY 2019, la spesa statale e federale per i servizi Medicaid ha totalizzato quasi billion 604 miliardi.7 I pagamenti effettuati a MCO hanno rappresentato circa il 46% della spesa totale di Medicaid (Figura 6)., La quota di spesa Medicaid per MCO varia da stato a stato, ma circa tre quarti degli stati MCO indirizzati almeno il 40% del totale di dollari Medicaid per i pagamenti a MCO (Figura 7). La quota di spesa MCO variava da un minimo di 0.4% in Colorado a 87% in Kansas.8 La variazione da stato a stato riflette molti fattori, tra cui la percentuale della popolazione statale di Medicaid arruolata negli OCM, il profilo sanitario della popolazione di Medicaid, se i beneficiari ad alto rischio/alto costo (ad es.,, persone con disabilità, beneficiari ammissibili doppi) sono inclusi o esclusi dall’iscrizione MCO, e se non i servizi a lungo termine e supporti sono inclusi nei contratti MCO. Man mano che gli stati espandono Medicaid managed care per includere beneficiari più bisognosi e più costosi, servizi e supporti costosi a lungo termine e adulti appena idonei per Medicaid sotto l’ACA, la quota di dollari Medicaid destinata agli MCOS continuerà ad aumentare.,
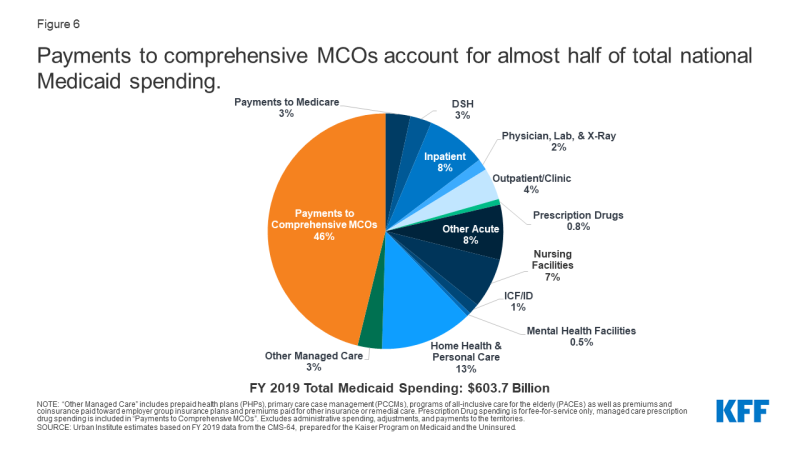
Figura 6: Pagamenti a completa Mco rappresentano quasi la metà del totale nazionale Medicaid spesa
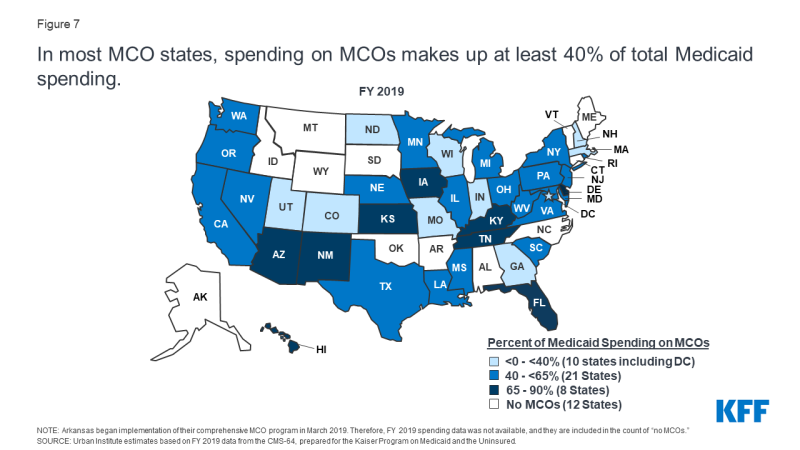
Figura 7: Nella maggior parte MCO uniti, la spesa di main coon almeno il 40% totale spesa del programma Medicaid
Un certo numero di grandi compagnie di assicurazione sanitaria hanno una partecipazione significativa nella cura gestita di Medicaid di mercato.
Gli Stati hanno contratto un totale di 290 MCO Medicaid a partire da luglio 2018.,9 MCO rappresentano un mix di piani privati a scopo di lucro, privati senza scopo di lucro e governativi. A partire da luglio 2018, un totale di aziende 17 gestiva MCO Medicaid in due o più stati (chiamate società “madri” 10) e queste aziende rappresentavano quasi il 62% delle iscrizioni in 2018 (Figura 9). Delle 17 società madri, otto sono quotate in borsa, società a scopo di lucro, mentre le restanti nove sono società senza scopo di lucro.11 Sei aziende-UnitedHealth Group, Centene, Anthem, Molina, Aetna e WellCare – hanno MCO in 10 o più stati (Figura 8) e hanno rappresentato oltre il 47% di tutte le iscrizioni a Medicaid MCO (Figura 9).,12 Tutti e sei sono società quotate in borsa, è classificato in la Fortuna 500.13
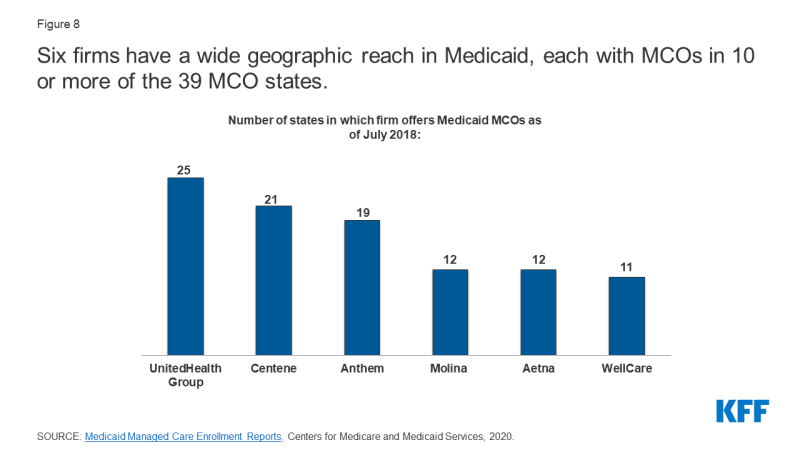
Figura 8: Sei aziende hanno una vasta portata geografica in Medicaid, ciascuno con il main coon in 10 o più dei 39 MCO uniti
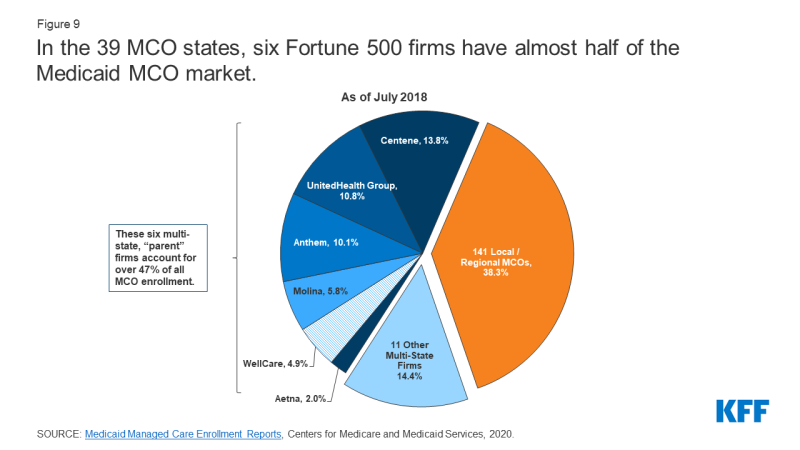
Figura 9: il 39 MCO uniti, sei aziende Fortune 500 hanno quasi la metà del Medicaid MCO mercato
all’Interno di grandi federali e statali regole, i piani hanno spesso discrezione in modo da garantire l’accesso alle cure per gli iscritti e come pagare i fornitori.,
Gli sforzi di pianificazione per reclutare e mantenere le loro reti di fornitori possono svolgere un ruolo cruciale nel determinare l’accesso degli iscritti alle cure attraverso fattori come i tempi di viaggio, i tempi di attesa o la scelta del fornitore. Le regole federali richiedono che gli stati stabiliscano standard di adeguatezza della rete. Gli Stati hanno una grande flessibilità per definire tali standard. La regola finale CMS Medicaid managed care del 2016 includeva parametri specifici per gli stati nella definizione di standard di adeguatezza della rete, sebbene i regolamenti proposti dall’amministrazione Trump in 2018 avrebbero allentato questi requisiti., KFF ha condotto un’indagine sui piani di assistenza Medicaid managed care nel 201714 e ha scoperto che i piani di risposta riportavano una varietà di strategie per affrontare i problemi della rete dei fornitori, tra cui sensibilizzazione diretta ai fornitori, incentivi finanziari, assegnazione automatica dei membri ai PCP e politiche di pagamento tempestive. Tuttavia, nonostante l’impiego di varie strategie, i piani hanno segnalato più sfide nel reclutamento di fornitori di specialità rispetto al reclutamento di fornitori di cure primarie nelle loro reti., I piani hanno riferito che queste sfide erano più probabili a causa della carenza di fornitura del fornitore che a causa della bassa partecipazione del fornitore a Medicaid.
Per contribuire a garantire la partecipazione, molti stati richiedono tassi minimi di provider nei loro contratti con MCO che possono essere legati a tariffe fee-for-service. In un sondaggio 2019 KFF dei direttori di Medicaid, circa la metà degli stati MCO ha indicato che impongono tassi minimi di rimborso del fornitore nei loro contratti MCO per ospedali ospedalieri, ambulatoriali o medici di assistenza primaria.,15 In risposta alla pandemia di COVID-19, molti fornitori di Medicaid potrebbero essere sotto sforzo fiscale, affrontando notevoli perdite di entrate. Per i fornitori negli stati che si affidano fortemente a managed care, gli stati stanno effettuando pagamenti ai piani, ma tali fondi potrebbero non fluire verso i fornitori in cui l’utilizzo è diminuito. Di conseguenza, gli stati stanno valutando le opzioni e le flessibilità in base alle norme di assistenza gestita esistenti per indirizzare/rafforzare i pagamenti ai fornitori di Medicaid e preservare l’accesso alle cure per gli iscritti., Gli stati possono dirigere che i piani di managed care effettuano pagamenti ai loro fornitori di rete utilizzando metodologie approvate dal CMS per ulteriori obiettivi e priorità statali, inclusa la risposta alla pandemia di COVID-19. Ad esempio, gli stati potrebbero richiedere piani per adottare un aumento temporaneo uniforme degli importi di pagamento per fornitore di servizi per i servizi coperti dal contratto di assistenza gestita, oppure gli stati potrebbero combinare diversi pagamenti diretti dallo stato per aumentare temporaneamente i pagamenti dei fornitori (Figura 10).,
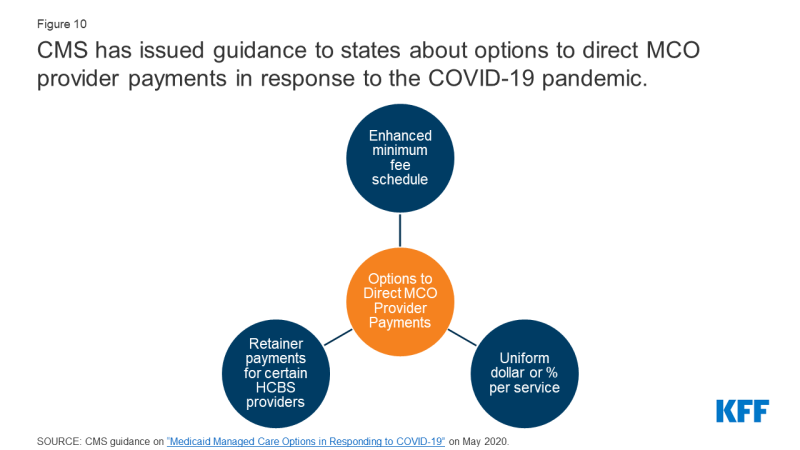
Figura 10: CMS ha pubblicato una guida agli stati sulle opzioni per indirizzare i pagamenti dei fornitori di MCO in risposta alla pandemia di COVID-19
Nel corso del tempo, l’espansione dell’assistenza gestita basata sul rischio in Medicaid è stata accompagnata da una maggiore attenzione alla misurazione della qualità e dei risultati.
Quasi tutti gli stati MCO hanno riferito di aver utilizzato almeno una select Medicaid managed care quality initiative in FY 2019 (Figura 11)., Più di tre quarti degli stati MCO (34 su 40) hanno riferito di avere iniziative in atto nell’esercizio 2019 che rendono i dati di confronto MCO disponibili al pubblico (rispetto agli stati 23 in 201416). Più della metà degli stati MCO ha riferito accordi di capitation withhold (24 su 40) e/o pagare per incentivi alle prestazioni (25 su 40) nell’esercizio 2019. Stati che utilizzano un pay for performance bonus o penalità, un capitation withhold e/o un rapporto sul fattore di qualità autoassegnazione che collega queste iniziative di qualità a una varietà di aree di messa a fuoco della misura delle prestazioni., Oltre tre quarti degli stati MCO (31 stati) hanno riferito di utilizzare metriche di gestione delle malattie croniche quando premiano o penalizzano le prestazioni del piano (Figura 11).17 Più della metà degli stati MCO ha riferito di collegare le iniziative di qualità alle misure di esito perinatale/nascita (26 stati) o alle misure di salute mentale (24 stati). Queste aree di interesse non sono sorprendenti date la salute fisica cronica e le esigenze di salute comportamentale della popolazione Medicaid, così come la quota significativa delle nascite della nazione finanziata da Medicaid., In risposta alla pandemia di COVID-19, gli stati potrebbero dover rivedere le disposizioni del contratto MCO, compresi i requisiti di misurazione della qualità, poiché la pandemia potrebbe influire sulle pratiche cliniche e sulla tempestiva segnalazione dei dati di qualità.,

Figura 11: Stati stanno attuando una serie di iniziative all’interno MCO contratti e il collegamento di queste iniziative per una varietà di misura della prestazione aree di messa a fuoco
in Alternativa, i modelli di pagamento (APMs) sostituire FFS/volume-driven provider di pagamenti con i modelli di pagamento che incentivare la qualità, il coordinamento, e di valore (ad esempio, risparmi condivisi/shared regime di rischio e l’episodio di pagamento basati su propri)., Più della metà degli stati MCO (21 su 40) ha fissato una percentuale obiettivo nei loro contratti MCO per la percentuale di pagamenti con provider, fornitori di rete o membri del piano che gli MCO devono coprire tramite modelli di pagamento alternativi nell’esercizio 2019 (Figura 12). Diversi stati hanno riferito che i loro obiettivi APM erano collegati all’apprendimento dei pagamenti sanitari & Quadro APM di Action Network (LAN) che categorizza gli APM in livelli.L’indagine 2017 di 18 KFF sui piani di assistenza gestita Medicaid ha trovato quasi tutti i piani di risposta segnalati utilizzando almeno un modello di pagamento alternativo per almeno alcuni fornitori., La stragrande maggioranza dei piani utilizza incentivi e / o pagamenti di bonus legati a misure di performance. Meno piani segnalati utilizzando pagamenti in bundle o basati su episodi o risparmio condiviso e accordi di rischio.
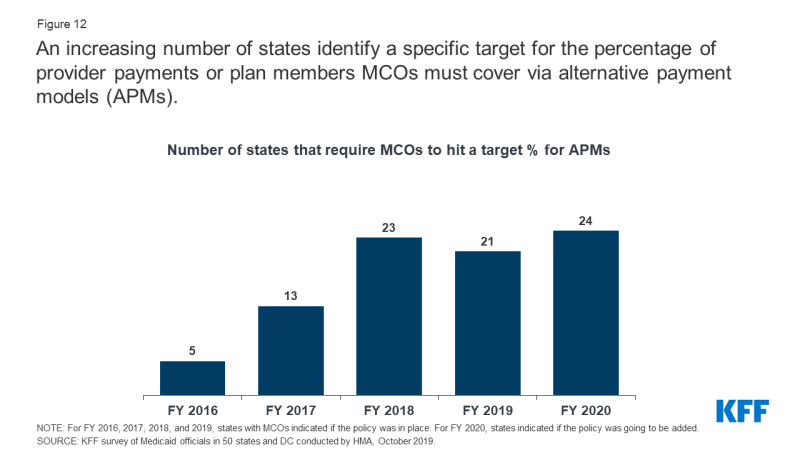
Figura 12: Un numero crescente di membri di identificare un obiettivo specifico per la percentuale di provider di pagamenti o i membri del piano di main coon deve coprire alternativi modelli di pagamento (APMs)
Stati stanno cercando di Medicaid Mco a sviluppare strategie per individuare e affrontare i determinanti sociali della salute.,
Molti stati stanno sfruttando i contratti MCO per promuovere strategie per affrontare i determinanti sociali della salute. Per l’esercizio 2020, oltre tre quarti (35 stati) dei 41 stati MCO hanno riferito di aver sfruttato i contratti MCO Medicaid per promuovere almeno una strategia per affrontare i determinanti sociali della salute (Figura 13). Per l’esercizio 2020, circa tre quarti degli stati MCO hanno riferito di richiedere agli MCO di esaminare gli iscritti per esigenze sociali (31 stati); fornire agli iscritti riferimenti ai servizi sociali (31 stati); o collaborare con organizzazioni basate sulla comunità (28 stati)., Quasi la metà degli stati MCO ha riferito di aver richiesto agli MCO di impiegare operatori sanitari comunitari (CHWS) o altri operatori sanitari non tradizionali (19 stati). L’indagine 2017 di KFF sui piani di assistenza Medicaid ha rilevato che la maggior parte dei piani stava lavorando attivamente per aiutare i beneficiari a connettersi con i servizi sociali relativi all’alloggio, alla nutrizione, all’istruzione o all’occupazione.,
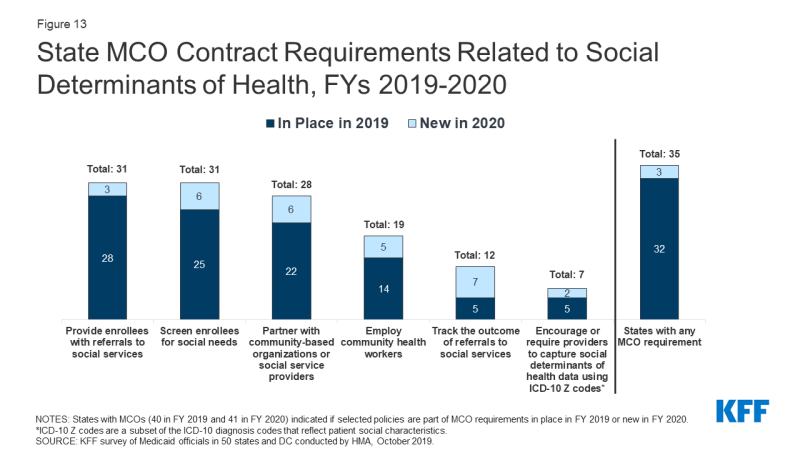
Figura 13: Requisiti del contratto MCO dello Stato relativi ai determinanti sociali della salute, FYs 2019-2020
Sebbene le regole federali sui rimborsi proibiscano le spese per la maggior parte dei servizi non medici, i piani possono utilizzare risparmi amministrativi o fondi statali per fornire questi servizi. I servizi a “valore aggiunto” sono servizi extra al di fuori dei servizi contrattuali coperti e non si qualificano come servizi coperti ai fini della fissazione del tasso di capitalizzazione., In un sondaggio 2020 KFF dei direttori di Medicaid, gli stati di MCO hanno riportato una varietà di programmi, iniziative o servizi a valore aggiunto recentemente offerti da MCOs in risposta all’emergenza COVID-19. Le offerte e le iniziative più frequentemente menzionate erano l’assistenza alimentare e i pasti consegnati a casa (11 stati) e una maggiore gestione della cura MCO e sforzi di sensibilizzazione spesso rivolti a persone ad alto rischio di infezione o complicanze da COVID-19 o persone che sono risultate positive a COVID-19 (8 stati)., Altri esempi includono gli stati che segnalano la fornitura di dispositivi di protezione individuale MCO (4 stati), la telehealth e i supporti remoti MCO estesi (3 stati), le consegne a domicilio di farmacie estese (3 stati) e le carte regalo fornite da MCO per i membri per l’acquisto di cibo e altri beni (2 stati).19