Managed care spiller en nøglerolle i leveringen af sundhedspleje til Medicaid enrollees. Med 69% af Medicaid-modtagere, der er indskrevet i omfattende administrerede plejeplaner nationalt, spiller planer en kritisk rolle i at reagere på COVID-19-pandemien og i de skattemæssige konsekvenser for stater., Dette kort beskriver 10 centrale temaer, der er relateret til brugen af omfattende, risiko-baseret managed care i Medicaid-programmet, og fremhæver data og tendenser vedrørende MCO tilmelding, udvikling af aktuarmæssige lyd MCO capitation betalinger, service carve-ins, samlede statslige og føderale udgifter på MCOs, MCO forælder virksomheder, tilmelder adgang til behandling, og stat og planlægge aktiviteter, der er relateret til kvalitet, værdi-baserede betalinger, og de sociale determinanter for sundhed., Forståelse af disse tendenser giver en vigtig kontekst for den rolle, MCOs spiller i Medicaid-programmet generelt såvel som under den aktuelle covid-19-nødsituation og den relaterede økonomiske afmatning.
I dag er kapiteret administreret pleje den dominerende måde, hvorpå stater leverer tjenester til Medicaid enrollees.
Stater designe og administrere deres egne Medicaid programmer inden føderale regler. Stater bestemmer, hvordan de vil levere og betale for pleje af Medicaid-modtagere., Næsten alle stater har en form for managed care på plads – omfattende risikobaseret managed care og/eller primary care case management (pccm) programmer.1,2 fra juli 2019, 40 stater, inklusive DC, kontrakt med omfattende, risikobaserede administrerede plejeplaner for at yde pleje til mindst nogle af deres Medicaid-modtagere (Figur 1). Medicaid managed care organi .ations (MCOs) leverer omfattende akut pleje og i nogle tilfælde langsigtede tjenester og support til modtagere af Medicaid., Måned betaling for disse tjenester og er i økonomisk risiko for de Medicaid-tjenester, der er specificeret i deres kontrakter. Stater har forfulgt risikobaserede kontrakter med administrerede plejeplaner til forskellige formål, søger at øge budgetforudsigeligheden, begrænse Medicaid-udgifter, forbedre adgangen til pleje og værdi og opfylde andre mål. Mens skiftet til MCOs har øget budgetforudsigeligheden for stater, er beviset om virkningen af administreret pleje på adgang til pleje og omkostninger både begrænset og blandet.,3,4
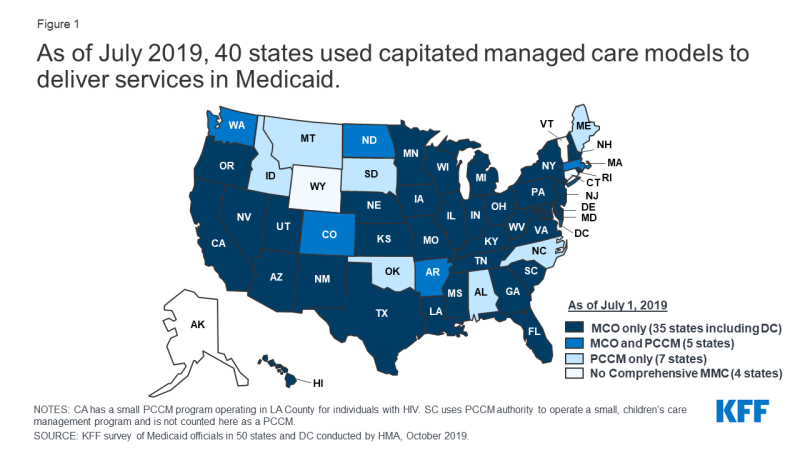
Figur 1: i juli 2019, 40 stater, der anvendes capitated managed care-modeller til at levere tjenesteydelser i Medicaid
Hvert år, udvikler MCO capitation priser, der skal være aktuarmæssigt lyd og kan omfatte risikobegrænsende strategier.
stater betaler Medicaid managed care organi .ations (MCOs) et sæt pr. I henhold til føderal lov skal betalinger til Medicaid MCOs være aktuarligt sunde., Aktuarmæssige soliditet betyder, at “capitation satser forventes at give alle rimelige, passende, og opnåelige omkostninger, der kræves i henhold til kontraktvilkårene og for driften af den forvaltede plejeplan for tidsperioden og befolkningen dækket i henhold til kontraktvilkårene.”I modsætning til fee-for-service (FFS) giver capitation Faste betalinger på forhånd til planer for forventet udnyttelse af dækkede tjenester, administrationsomkostninger og fortjeneste. Plan satser er normalt indstillet til en 12-måneders rating periode og skal gennemgås og godkendes af CMS hvert år., Stater kan bruge en række mekanismer til at justere planrisiko, stimulere planens ydeevne og sikre, at betalingerne ikke er for høje eller for lave, herunder risikodelingsordninger, risiko-og skarphedsjusteringer, medicinske tabsprocenter (MLRs) eller incitaments-og withholdithhold-ordninger.
aktuelle MCO-capitationsrater kan være udviklet og implementeret inden starten af COVID-19-pandemien. Derfor inkluderer disse satser muligvis ikke omkostninger til covid-19-test og-behandling., Samtidig er udnyttelsen af ikke-akut pleje faldet, da enkeltpersoner søger at begrænse risici/eksponering for at få coronavirus. Som et resultat evaluerer mange stater muligheder for at foretage justeringer af eksisterende MCO-satser og risikodelingsmekanismer som svar på uventede covid-19-omkostninger og forhold, der har ført til nedsat udnyttelse. Under den eksisterende Medicaid managed care authority har Stater flere muligheder for at tackle betalingsproblemer, der er opstået som et direkte resultat af COVID-19-pandemien., CMS har skitseret statens muligheder for at ændre managed care aftaler og priser i svar til COVID-19, herunder risikobegrænsende strategier, justere capitation priser, der dækker COVID-19 omkostninger på en ikke-risiko, og udelader omkostninger relateret til COVID-19 fra MCO kontrakter (Figur 2). Disse muligheder varierer meget med hensyn til implementering/operationel kompleksitet, og alle muligheder kræver CMS-godkendelse., Derudover, der er stadig en masse af usikkerhed om konsekvenserne af den pandemiske på managed care finansiering/priser, især i den nuværende plan rating perioder (som typisk køre på et kalenderår eller en stat regnskabsår grundlag), så det er stadig for tidligt at vide, hvis der er ophobet efterspørgsel, der kan drive udnyttelse opad, da den pandemiske stilner af så godt som ukendte faktorer om, hvor/når COVID-19 tilfælde og relaterede omkostninger vil spike som pandemi fortsætter.,
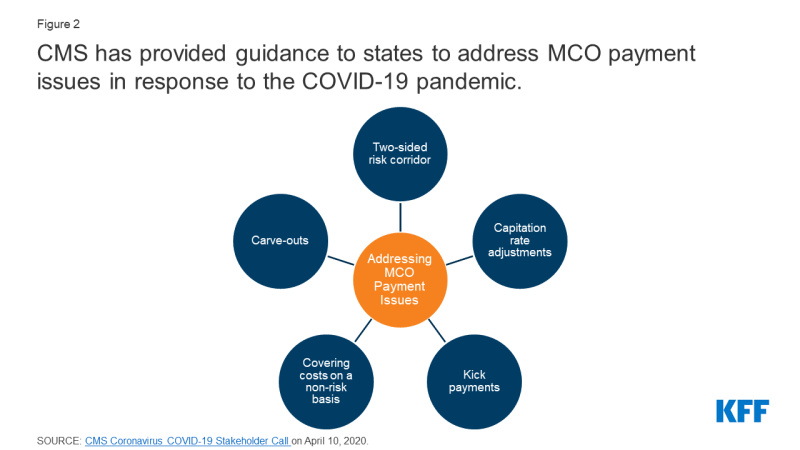
Figur 2: CMS har givet vejledning til medlemsstaterne til at behandle MCO betaling spørgsmål i svar til COVID-19 pandemi
Som i juli 2018, over to tredjedele (69%) af alle Medicaid støttemodtagere, der har modtaget deres pleje gennem omfattende risiko-baseret MCOs.
fra juli 2018 modtog 53, 9 millioner Medicaid enrollees deres pleje gennem risikobaserede MCOs.5 femogtyve MCO-stater dækkede mere end 75% af modtagerne af Medicaid i MCOs (figur 3).,
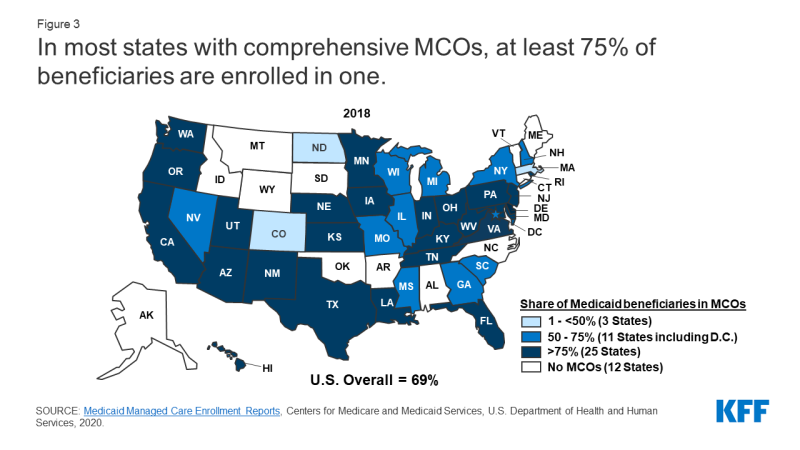
Figur 3: I de fleste lande med omfattende MCOs, at mindst 75% af de støttemodtagere, der er indskrevet i en
Børn og voksne er mere tilbøjelige til at blive optaget i MCOs end ældre eller personer med handicap; men, hedder det i stigende grad herunder støttemodtagere med komplekse behov i MCOs.
fra juli 2019 rapporterede 36 MCO-stater, der dækkede 75% eller mere af alle børn gennem MCOs (figur 4)., Af de 34 stater, der havde implementeret Aca Medicaid-udvidelsen fra juli 2019,6 29, brugte MCOs til at dække nyligt støtteberettigede voksne, og det store flertal af disse stater dækkede mere end 75% af modtagerne i denne gruppe gennem MCOs. Toogtredive MCO-stater rapporterede, at de dækkede 75% eller mere af voksne med lav indkomst i pre-Aca-ekspansionsgrupper (f.forældre, gravide kvinder) gennem MCOs. I modsætning hertil rapporterede kun 21 MCO-stater dækning af 75% eller mere af seniorer og handicappede., Selv om denne gruppe er stadig mindre tilbøjelige til at blive indskrevet i MCOs end børn og voksne, over tid, stater har flyttet til at omfatte seniorer og handicappede i MCOs.
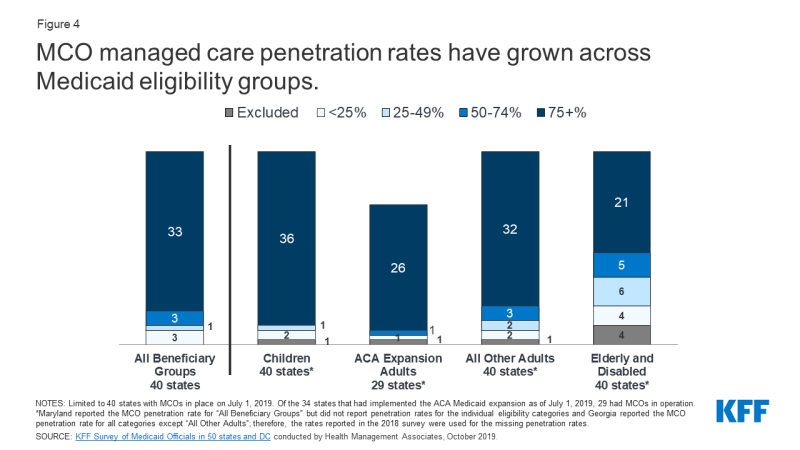
Figur 4: MCO managed care dækningsgrad er vokset på tværs af Medicaid berettigelse grupper
I de seneste år, og mange stater har bevæget til at skære i behavioral health services, apotek fordele, og på lang sigt ydelser og støtte til MCO kontrakter.,
selv om MCOs leverer omfattende tjenester til modtagere, kan staterne skære specifikke tjenester ud af MCO-kontrakter til FFS-systemer eller begrænsede ydelsesplaner. Tjenester, der ofte er udskåret, inkluderer adfærdsmæssig sundhed, apotek, tandlæge og langsigtede tjenester og support (LTSS). Imidlertid, der har været betydelig bevægelse på tværs af stater for at skære disse tjenester ind i MCOs. Fra juli 2019 dækkede treogtyve stater også LTSS gennem Medicaid MCO-arrangementer for mindst nogle LTSS-populationer (figur 5).,
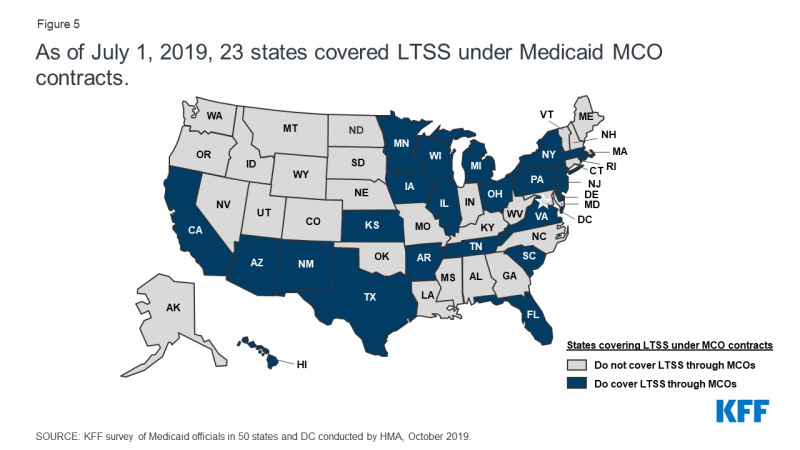
Figur 5: juli 1, 2019, 23 stater, der er omfattet LTSS under Medicaid MCO kontrakter
I FY 2019, betalinger til en samlet risiko-baseret MCOs tegnede sig for den største andel af Medicaid udgifter.
i FY 2019 udgjorde statslige og føderale udgifter til Medicaid-tjenester næsten 604 milliarder dollars.7 betalinger til MCOs tegnede sig for omkring 46% af de samlede Medicaid udgifter (figur 6)., Andelen af Medicaid udgifter på MCOs varierer fra stat, men omkring tre-fjerdedele af MCO stater rettet mod mindst 40% af den samlede Medicaid dollars til betalinger til MCOs (Figur 7). MCO – andelen af udgifter varierede fra et lavt niveau på 0.4% i Colorado til 87% i Kansas.8 variation fra stat til stat afspejler mange faktorer, herunder andelen af den statslige Medicaid-befolkning, der er indskrevet i MCOs, Sundhedsprofilen for Medicaid-befolkningen, uanset om der er højrisiko / høje omkostningsmodtagere (f. eks.,, handicappede, dobbelt berettigede modtagere) er inkluderet i eller udelukket fra MCO-tilmelding, og om langsigtede tjenester og support er inkluderet i MCO-kontrakter eller ej. Som stater udvide Medicaid lykkedes pleje til at omfatte højere behov, modtagere af højere omkostninger, dyre langsigtede tjenester og support, og voksne nyligt berettiget til Medicaid under ACA, andelen af Medicaid dollars går til MCOs vil fortsætte med at stige.,
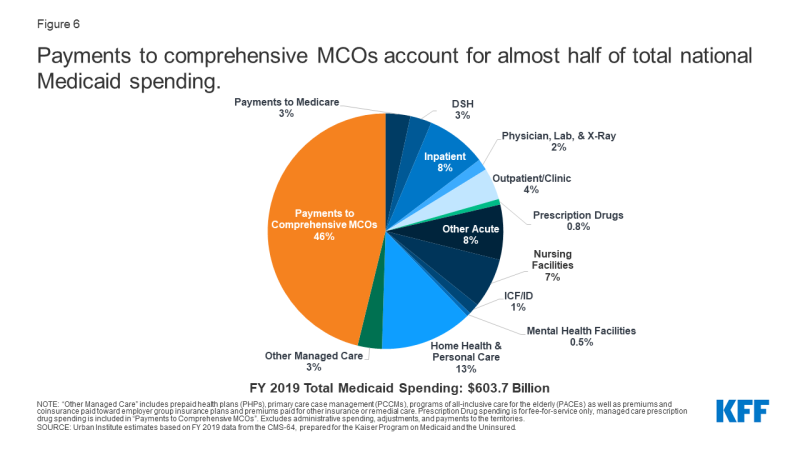
Figur 6: Betalinger til omfattende MCOs tegner sig for næsten halvdelen af den samlede nationale Medicaid udgifter
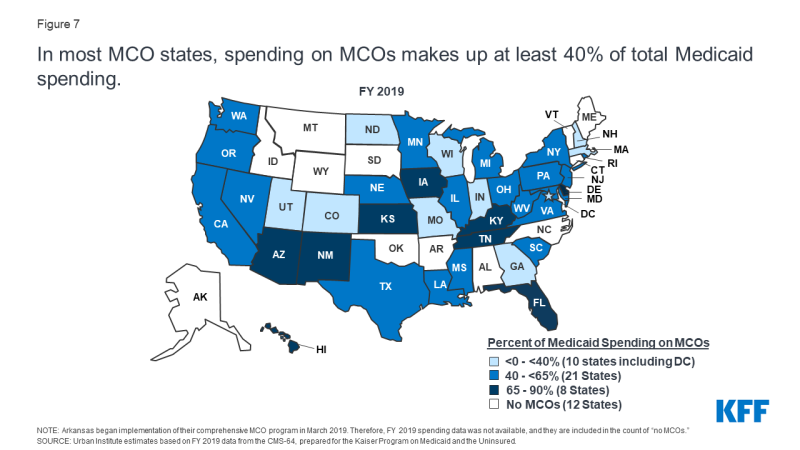
Figur 7: I de fleste MCO stater, udgifter til MCOs udgør mindst 40% af den samlede Medicaid udgifter
En række af de store sundheds-forsikringsselskaber har en betydelig andel i Medicaid managed care marked.
Stater kontraheret med i alt 290 Medicaid MCOs fra juli 2018.,9 MCOs repræsenterer en blanding af private for-profit, private non-profit og regeringsplaner. Fra juli 2018 opererede i alt 17 virksomheder Medicaid MCOs i to eller flere stater (kaldet “forældre” firms10), og disse virksomheder tegnede sig for næsten 62% af tilmeldingen i 2018 (figur 9). Af de 17 moderselskaber er otte børsnoterede, for-profit virksomheder, mens de resterende ni er non-profit virksomheder.11 Seks virksomheder – UnitedHealth Group, Centene, Hymne, Molina, Aetna, og WellCare – har MCOs i 10 eller flere medlemsstater (Figur 8) og tegnede sig for over 47% af alle Medicaid MCO tilmelding (Figur 9).,12 Alle seks er offentligt handlede selskaber placeret i Fortune 500.13
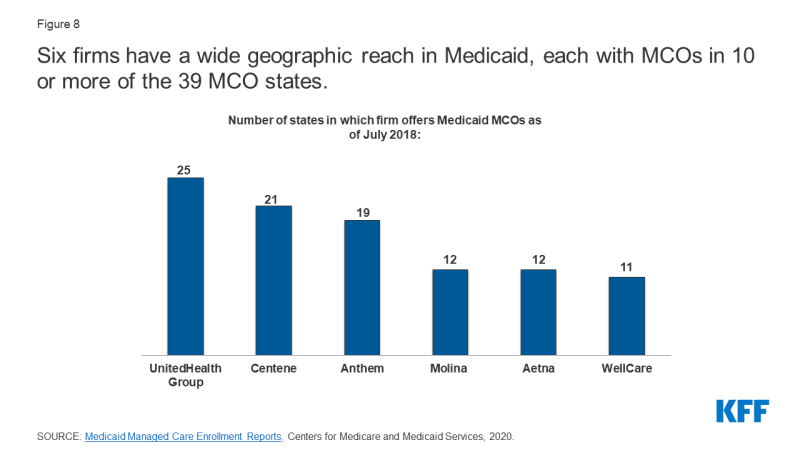
Figur 8: Seks virksomheder har en bred geografisk rækkevidde i Medicaid, hver med MCOs i 10 eller flere af de 39 MCO stater
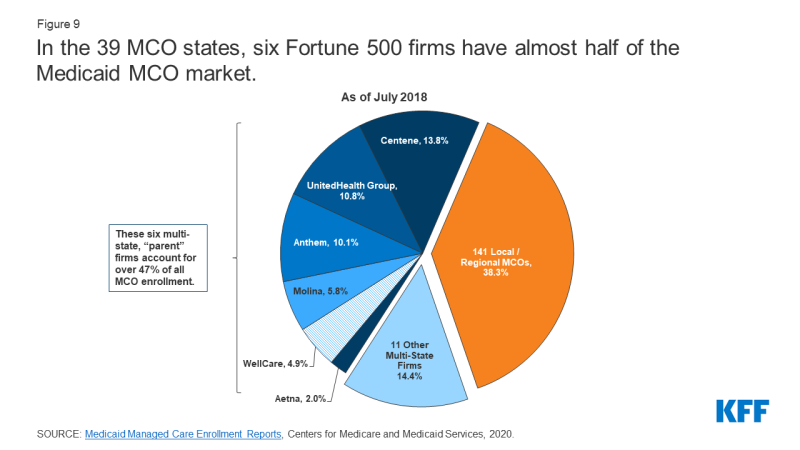
Figur 9: I 39 MCO stater seks Fortune 500 virksomheder har næsten halvdelen af de Medicaid MCO marked
Inden for en bred føderale og statslige regler, planer har ofte skøn i hvordan man kan sikre adgang til behandling for medlemmer, og hvordan til at betale udbydere.,
Plan indsats for at rekruttere og vedligeholde deres udbydernetværk kan spille en afgørende rolle for at bestemme enrollees adgang til pleje gennem faktorer som rejsetider, ventetider eller valg af udbyder. Føderale regler kræver, at Stater fastlægger standarder for netværkstilstrækkelighed. Staterne har stor fleksibilitet til at definere disse standarder. CMS Medicaid managed care final rule fra 2016 omfattede specifikke parametre for stater i fastsættelsen af netværkstilstrækkelighedsstandarder, selvom regler foreslået af Trump-administrationen i 2018 ville løsne disse krav., KFF gennemført en undersøgelse af Medicaid managed care planer i 201714 og fandt, at en reaktion planer rapporteret en række strategier til at løse udbyder netværk problemer, herunder direkte kontakt til udbydere, finansielle incitamenter, automatisk tildeling af medlemmer til PCPs, og hurtig betaling politikker. På trods af at have ansat forskellige strategier rapporterede planer imidlertid flere udfordringer med at rekruttere specialudbydere end ved at rekruttere primære plejeudbydere til deres netværk., Planerne rapporterede, at disse udfordringer var mere sandsynlige på grund af leverandørforsyningsmangel end på grund af lav udbyderdeltagelse i Medicaid.
for at sikre deltagelse kræver mange stater minimumsudbyderpriser i deres kontrakter med MCOs, der kan være bundet til gebyr-for-service-priser. I en 2019 KFF undersøgelse af Medicaid direktører, omkring halvdelen af MCO stater angivet, at de har mandat minimum udbyder refusionssatser i deres MCO kontrakter for indlæggelse, ambulant hospital eller praktiserende læger.,15 som svar på COVID-19-pandemien kan mange Medicaid-udbydere være under skattemæssig belastning med betydelige tab i omsætningen. For udbydere i stater, der er stærkt afhængige af administreret pleje, foretager stater betalinger til planer, men disse midler flyder muligvis ikke til udbydere, hvor udnyttelsen er faldet. Som et resultat evaluerer stater muligheder og fleksibilitet i henhold til eksisterende administrerede plejeregler for at dirigere/styrke betalinger til Medicaid-udbydere og for at bevare adgangen til pleje af tilmeldinger., Stater kan dirigere, at administrerede plejeplaner foretager betalinger til deres netværksudbydere ved hjælp af metoder, der er godkendt af CMS, For yderligere at angive mål og prioriteter, herunder svar på COVID-19-pandemien. For eksempel kan stater kræve planer om at vedtage en ensartet midlertidig stigning i betalingsbeløb pr.tjenesteudbyder for tjenester, der er omfattet af den administrerede plejekontrakt, eller stater kan kombinere forskellige statslige rettede betalinger for midlertidigt at øge udbyderbetalingerne (Figur 10).,
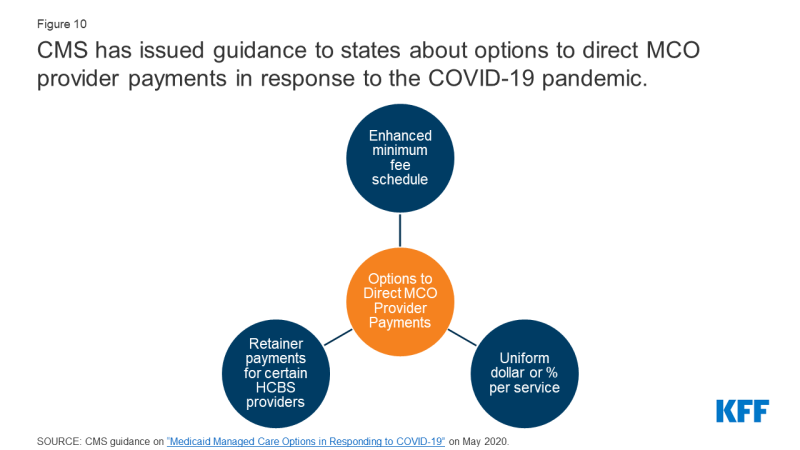
Figur 10: CMS har udstedt vejledning til medlemsstaterne om muligheder for at direkte MCO udbyder betalinger i svar til COVID-19 pandemi
Over tid, udvidelse af risiko-baseret managed care i Medicaid har været ledsaget af større opmærksomhed på at måle kvalitet og resultater.
næsten alle MCO-stater rapporterede at bruge mindst et select Medicaid managed care initiativeuality initiative i FY 2019 (Figur 11)., Mere end tre fjerdedele af MCO-stater (34 af 40) rapporterede at have initiativer på plads i FY 2019, der gør MCO-sammenligningsdata offentligt tilgængelige (op fra 23-stater i 201416). Mere end halvdelen af MCO-staterne rapporterede om capitation withholdithhold-arrangementer (24 af 40) og/eller betale for præstationsincitamenter (25 af 40) i FY 2019. Stater, der bruger en løn for præstationsbonus eller straf, en capitation withholdithhold og/eller en auto-tildelings kvalitetsfaktorrapport, der forbinder disse kvalitetsinitiativer med en række forskellige præstationsmål fokusområder., Over tre fjerdedele af MCO-stater (31-stater) rapporterede ved hjælp af målinger til kronisk sygdomsbehandling, når de belønnede eller straffede planens ydeevne (Figur 11).17 mere end halvdelen af MCO-staterne rapporterede at forbinde kvalitetsinitiativer til perinatale/fødselsresultatforanstaltninger (26 stater) eller psykiske sundhedsforanstaltninger (24 stater). Disse fokusområder er ikke overraskende i betragtning af den kroniske fysiske sundhed og adfærdsmæssige sundhedsbehov hos Medicaid-befolkningen, såvel som den betydelige andel af landets fødsler finansieret af Medicaid., Som svar på COVID-19-pandemien kan Stater muligvis revidere MCO-kontraktbestemmelser, herunder krav til kvalitetsmåling, da pandemien sandsynligvis vil påvirke klinisk praksis og rettidig rapportering af kvalitetsdata.,

Figur 11: Stater, der gennemfører en bred vifte af kvalitet initiativer inden MCO kontrakter og forbinder disse initiativer til en bred vifte af performance mål fokusområder
Alternativ betaling modeller (Personelminer) erstatte FFS/volumen-drevet udbyder betalinger med betaling modeller at fremme kvalitet, koordinering og værdi (fx, fælles opsparing/fælles risiko, arrangementer og episode-baserede betalinger)., Mere end halvdelen af MCO-staterne (21 af 40) fastsætter en målprocent i deres MCO-kontrakter for procentdelen af udbyderbetalinger, netværksudbydere eller planmedlemmer, som MCOs skal dække via alternative betalingsmodeller i FY 2019 (Figur 12). Flere lande rapporterede, at deres APM mål var knyttet til Sundheds-Betaling Læring & Action Network (LAN) APM Ramme, der kategoriserer Personelminer i lag.18 KFFS 2017-undersøgelse af Medicaid managed care-planer fandt næsten alle responderende planer rapporteret ved hjælp af mindst en alternativ betalingsmodel for mindst nogle udbydere., Langt de fleste planer bruger incitamenter og/eller bonusbetalinger bundet til præstationsforanstaltninger. Færre planer rapporteret ved hjælp af bundtede eller episodebaserede betalinger eller delte opsparings-og risikoordninger.
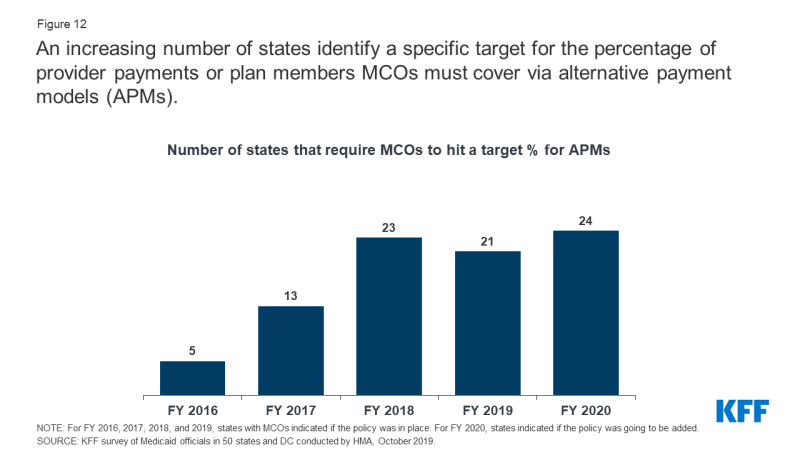
Figur 12: Et stigende antal af stater, der identificerer et specifikt mål for den procentdel af udbyder betalinger eller plan medlemmer MCOs skal dække betaling via alternative modeller (Personelminer)
Medlemsstaterne søger at Medicaid MCOs til at udvikle strategier til at identificere og løse sociale determinanter for sundhed.,
mange stater udnytter MCO-kontrakter til at fremme strategier til at tackle sociale determinanter for sundhed. For FY 2020 rapporterede over tre fjerdedele (35 stater) af de 41 MCO-stater at udnytte Medicaid MCO-kontrakter for at fremme mindst en strategi til at tackle sociale determinanter for sundhed (figur 13). For FY 2020, omkring tre-fjerdedele af MCO stater rapporterede kræver MCOs til skærmen medlemmer af sociale behov (31 stater); at give medlemmer med henvisninger til sociale ydelser (31 stater); eller samarbejde med community-baserede organisationer (28 lande)., Næsten halvdelen af MCO-staterne rapporterede, at MCOs skulle ansætte sundhedsarbejdere i samfundet (Ch .s) eller andre ikke-traditionelle sundhedsarbejdere (19 stater). Kffs 2017-undersøgelse af Medicaid managed care-planer fandt, at et flertal af planerne aktivt arbejdede for at hjælpe modtagerne med at få forbindelse med sociale tjenester relateret til bolig, ernæring, uddannelse eller beskæftigelse.,
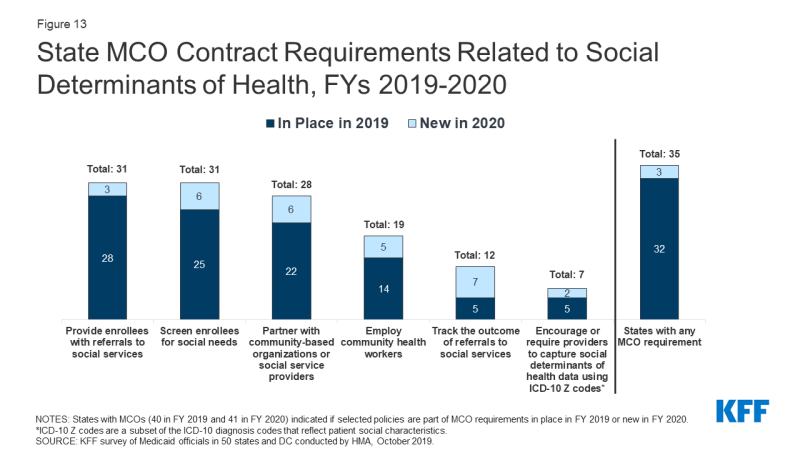
Figur 13: Staten MCO Kontraktens Krav, der er Relateret til Sociale Determinanter for Sundhed, FYs 2019-2020
Selv om federal godtgørelse regler forbyder udgifter for hovedparten af de ikke-lægelige ydelser, planer kan bruge administrative besparelser eller statslige midler til at yde disse tjenester. “Value-added” – tjenester er ekstra tjenester uden for dækkede kontrakttjenester og kan ikke betragtes som en dækket tjeneste med henblik på fastsættelse af capitation rate., I en 2020 KFF-undersøgelse af Medicaid-direktører rapporterede MCO-stater om en række programmer, initiativer eller værditilvæksttjenester, der nyligt blev tilbudt af MCOs som svar på covid-19-nødsituationen. Den hyppigst nævnte tilbud og initiativer var mad bistand og hjem leveres måltider (11 lande) og øget MCO pleje, management og opsøgende indsats, ofte rettet mod personer med høj risiko for COVID-19 infektion eller komplikationer eller personer, der er testet positiv for COVID-19 (8 lande)., Andre eksempler omfatter stater rapportering MCO levering af personlige værnemidler (4 lande), udvidet MCO telemedicin og eksterne støtter (3 lande), udvidet apotek, hjem leverancer (3 lande), og MCO-forudsat gavekort for medlemmer at købe mad og andre varer, (2 lande).19